
Meningitis
| Meningitis | ||
|---|---|---|
 | ||
| Especialidad |
neurología infectología |
|
| Síntomas | Fiebre, dolor de cabeza, rigidez de cuello | |
| Complicaciones | Sordera, epilepsia, hidrocefalia, déficits cognitivos | |
| Causas | Virales, bacterianos, otros | |
| Diagnóstico diferencial | Encefalitis, tumor cerebral, lupus, enfermedad de Lyme , convulsiones , síndrome neuroléptico maligno, naegleriasis | |
| Prevención | Vacunación | |
| Tratamiento | Antibióticos, antivirales,esteroides | |
La meningitis es una infección caracterizada por la inflamación de las meninges (leptomeninges) que en el 80 % de los casos es causada por virus, en el 15 al 20 % lo es por bacterias y en el resto de los casos se debe a intoxicaciones, hongos, medicamentos y otras enfermedades. Se trata de una afección poco frecuente, pero potencialmente letal que puede lesionar al cerebro y ocasionar inconsciencia y lesión de otros órganos.
La meningitis progresa con mucha rapidez por lo que el diagnóstico temprano y el tratamiento precoz son importantes para prevenir secuelas graves y evitar la muerte.
Cualquier persona puede contraer meningitis, pero la frecuencia de la enfermedad es especialmente elevada en niños y personas inmunodeprimidas. Los síntomas más frecuentes son dolor de cabeza, rigidez de nuca, fiebre, fotofobia (intolerancia anormal a la luz) o fonofobia (intolerancia a los sonidos) y trastornos de la conciencia. A menudo, en particular en niños pequeños, solo se presentan síntomas inespecíficos como irritabilidad y somnolencia. La existencia de erupción cutánea puede indicar una forma particular de meningitis, como la asociada con meningococemia.
Clasificación
La meningitis puede clasificarse de diversas formas basadas en su etiología, en aspectos técnicos de los cultivos o en aspectos clínicos. La clasificación también puede basarse en el curso evolutivo del proceso y en ese caso la enfermedad será categorizada como aguda (de menos de cuarenta y ocho horas), subaguda (de tres a siete días de evolución) o crónica (de más de cuatro semanas). Según un autor, esta clasificación no es útil en la práctica médica y lo mejor es utilizar la que resulte más conveniente para el enfoque terapéutico de los pacientes. Según la clasificación basada en la etiología la meningitis puede dividirse en bacteriana, tuberculosa, aséptica, viral y relacionadas.
Entre los microorganismos que causan meningitis bacteriana figuran Neisseria meningitidis, Haemophilus influenzae, Streptococcus pneumoniae, estreptococos del grupo B, Listeria monocytogenes, bacilos gramnegativos y otros (Staphylococcus aureus y Staphylococcus epidermidis).
En cuanto a la meningitis tuberculosa y similares, los patógenos causales incluyen Mycobacterium tuberculosis, Cryptococcus neoformans, otros hongos, parásitos, etc.
Por último, las meningitis asépticas o virales y relacionadas se deben a virus, Leptospira sp., Treponema pallidum, una meningitis bacteriana con tratamiento parcial, focos parameníngeos supurados y enfermedades sistémicas (p. ej., linfoma, leucemia y otras).
Consideraciones históricas
Algunos autores sugieren que Hipócrates habría estado al tanto de la existencia de la meningitis y al parecer había médicos prerrenacentistas, como Avicena, que conocían el meningismo.
La descripción de la meningitis tuberculosa, que en ese entonces se denominaba “hidropesía cerebral”, a menudo se atribuye a un médico de Edimburgo, Sir Robert Whytt, en un informe póstumo que apareció en 1768, aunque la asociación con la tuberculosis y el patógeno causal no se concretó hasta un siglo después.
En apariencia la meningitis epidémica es un fenómeno relativamente reciente. El primer brote importante que se registró tuvo lugar en Ginebra en 1805 y en un trabajo sobre el meningococo también se informa que ese año el médico Gaspard Vieusseux describió el cuadro clínico de la “meningitis epidémica” durante un brote de meningitis que causó treinta y tres muertes cerca de Ginebra, Suiza. Poco tiempo después se describieron varias otras epidemias en Europa y los Estados Unidos y en 1840 apareció el primer informe de una epidemia en África. En el siglo XX las epidemias africanas de meningitis se tornaron mucho más frecuentes a partir de una muy importante que asoló Nigeria y Ghana en 1905-1908.
La primera comunicación de un caso de meningitis secundaria a una infección bacteriana fue publicada por el bacteriólogo austríaco Anton Weichselbaum, que en 1887 describió el meningococo. En los primeros informes la mortalidad por meningitis era muy alta (superior al noventa por ciento). In 1906 se produjo antisuero equino, el que luego fue mejorado por el científico estadounidense Simon Flexner y disminuyó de manera significativa la mortalidad por enfermedad meningocócica.
Entre 1928 y 1945 se produjeron numerosas epidemias (Detroit 1928-1929, Milwaukee 1927-1929, Chile 1941-1943), con tasas de letalidad que llegaron al cincuenta por ciento. A principios de la década de 1930 el patólogo y bacteriólogo alemán Gerhard Domagk descubrió que la sulfonamida Prontosil protegía a los ratones de laboratorio contra los estreptococos de la especie Streptococcus pyogenes. Hacia fines de esa década se comunicó que el tratamiento de la meningitis aguda con sulfonamidas había logrado disminuir la letalidad al quince por ciento. Además, las sulfonamidas comenzaron a ser utilizadas con éxito para prevenir la enfermedad en los contactos de las personas con meningitis. No obstante, en menos de cinco años el microorganismo se tornó resistente a ese fármaco. En 1943 el médico escocés Alexander Fleming comunicó el descubrimiento de la penicilina, por el cual recibió el premio Nobel. En 1944 se informó por primera vez la eficacia de la penicilina en el tratamiento de la meningitis. Sin embargo, pronto se constató que ni las sulfonamidas ni la penicilina eran suficientes para controlar el problema en la población.
La introducción de vacunas contra Haemophilus a fines del siglo XX determinó una reducción importante de los casos de meningitis asociada con ese patógeno y en 2002 se comunicó que el tratamiento con esteroides mejoraba el pronóstico de los pacientes con meningitis bacteriana.
Epidemiología
Aunque la meningitis es una enfermedad de declaración obligatoria en muchos países, la tasa de incidencia exacta se desconoce. En 2013 esa enfermedad fue la causa de trescientas tres mil muertes —menos de las cuatrocientas sesenta y cuatro mil que provocó en 1990—. Las muertes por meningitis estimadas en 2010 ascendieron a cuatrocientas veinte mil, sin contar los casos de meningitis criptocócica.
En los países occidentales la meningitis bacteriana afecta a alrededor de tres personas de cada cien mil al año. Los estudios poblacionales han demostrado que la meningitis viral es más común (afecta a 10,9 personas por cada 100 000) y ocurre con más frecuencia en verano. En Brasil la tasa de meningitis bacteriana es mayor (afecta a 45,8 personas por cada 100 000 al año). El África subsahariana ha sido asolada por grandes epidemias de meningitis meningocócica durante más de un siglo, lo que motivó que se la denominara el "cinturón de la meningitis". Lo típico es que las epidemias se produzcan en la estación seca (de diciembre a junio) y que una onda epidémica dure dos o tres años, con interrupciones durante las temporadas de lluvia intermedias. En esa zona escasea la atención médica y hay tasas de ataque de cien a ochocientos casos por cada cien mil, en su mayor parte causados por meningococos. La epidemia más grande registrada en la historia asoló toda la región en el período 1996-1997 y causó más de doscientos cincuenta mil casos y veinticinco mil muertes.
La enfermedad meningocócica se produce en epidemias en sitios donde muchas personas viven juntas por primera vez, como los cuarteles del ejército durante las movilizaciones, los campus universitarios y la peregrinación anual a La Meca (Hajj). El patrón de ciclos epidémicos en África no se entiende bien, pero existen varios factores que se consideran asociados con el desarrollo de las epidemias en el cinturón de la meningitis; entre ellos figuran condiciones médicas (susceptibilidad inmunitaria de la población), condiciones demográficas (viajes y desplazamientos de grandes poblaciones), condiciones socioeconómicas (hacinamiento y malas condiciones de vida), condiciones climáticas (sequías y tormentas de polvo) e infecciones concurrentes (infecciones respiratorias agudas).
Hay diferencias significativas en la distribución local de los diferentes tipos de meningitis bacteriana. Por ejemplo, mientras que los serogrupos B y C de Neisseria meningitidis causan la mayor parte de los episodios de enfermedad en Europa, el serogrupo A se encuentra en Asia y continúa predominando en África, donde es la causa de la mayoría de las grandes epidemias que se producen en el cinturón de la meningitis, que representan alrededor del ochenta al ochenta y cinco por ciento de los casos de meningitis meningocócica documentados.
Causas
Como ya se dijo, en los casos típicos la meningitis es secundaria a una infección por microorganismos patógenos. A su vez, la mayor parte de esas infecciones se deben a virus y, en segundo lugar, a bacterias, hongos y protozoos. En algunos casos la meningitis puede ser consecuencia de causas no infecciosas.
Cuando en un paciente con meningitis no es posible demostrar infección bacteriana se habla de meningitis aséptica, la que suele ser causada por virus, pero también puede ser secundaria a una infección bacteriana que ya ha sido tratada en forma parcial (por lo que las bacterias han desaparecido de las meninges) o a patógenos que infectan un espacio adyacente a esas estructuras (p. ej., en pacientes con sinusitis). La endocarditis (infección de las válvulas cardíacas en la que pequeños grupos de bacterias se diseminan a través del torrente sanguíneo) puede causar meningitis aséptica. También hay casos provocados por espiroquetas, como por ejemplo Treponema pallidum (la causa de la sífilis) y Borrelia burgdorferi (agente etiológico de la enfermedad de Lyme). Puede haber meningitis en el paludismo cerebral y además hay meningitis amebiana, es decir meningitis causada por una infección por amebas —como Naegleria fowleri— contraída a partir de fuentes de agua dulce.
Las bacterias que causan meningitis varían según la edad de las personas infectadas. Así, por ejemplo, en los recién nacidos prematuros y los neonatos de hasta tres meses de vida los agentes etiológicos comunes son los estreptococos del grupo B serotipo III (que son habitantes normales de la vagina y una etiología principal durante la primera semana de vida) y bacterias que normalmente residen en el tracto digestivo, como Escherichia coli (que porta el antígeno K1). Listeria monocytogenes (serotipo b) es transmitida por la madre antes del nacimiento y puede causar meningitis en el recién nacido.
En los niños de más edad los agentes etiológicos más comunes son Neisseria meningitidis (meningococo) y Streptococcus pneumoniae (serotipos 6, 9, 14, 18 y 23) en tanto que en los de menos de cinco años es más frecuente Haemophilus influenzae de tipo B (en países que no cuentan con vacunas).
En cuanto a los adultos, el ochenta por ciento de los casos de meningitis bacteriana se deben a infecciones causadas por Neisseria meningitidis y Streptococcus pneumoniae. El riesgo de infección por Listeria monocytogenes es más alto en las personas mayores de cincuenta años. Un traumatismo de cráneo reciente puede determinar que las bacterias presentes en las fosas nasales ingresen en el espacio meníngeo. Asimismo, la presencia de dispositivos en el cerebro y las meninges, como por ejemplo un shunt cerebral, un drenaje extraventricular o un reservorio de Ommaya, aumenta el riesgo de meningitis. En esos casos se incrementa la probabilidad de infección por estafilococos, Pseudomonas y otras bacterias gramnegativas. Esos patógenos también causan meningitis en las personas inmunodeficientes. En una pequeña proporción de casos el desarrollo de una infección en el área de la cabeza y el cuello (p. ej., una otitis media o una mastoiditis) puede provocar meningitis. En los pacientes con implantes cocleares por pérdida de audición existe un mayor riesgo de meningitis neumocócica.
Patogenia (Vía de entrada)
Las bacterias alcanzan las meninges de tres maneras, a saber, por vía hematógena, en forma directa a través de soluciones de continuidad naturales o artificiales y por extensión por contigüidad desde un foco supurado próximo.
La primera forma es la más frecuente. Los microorganismos que causan el ochenta por ciento de los casos de meningitis, es decir N. meningitidis, S. pneumoniae y H. influenzae, son residentes habituales de la nasofaringe y la orofaringe, sitios en los que normalmente no causan daño. Sin embargo, por motivos que se ignoran, de tanto en tanto pasan a la sangre y por esa vía llegan a las meninges y las colonizan. Como esos microorganismos son capsulados, es posible que la cápsula, con su propiedad antifagocítica, se relacione de algún modo con la diseminación. Además, el polisacárido capsular conferiría a los gérmenes cierto tropismo meníngeo, tal vez por la presencia de receptores de superficie en las meninges, pero se trata de especulaciones dado que nada de eso se ha demostrado. En ocasiones antes de la invasión del torrente circulatorio se producen infecciones virales de las vías aéreas superiores, pero su papel como favorecedoras de la invasión hemática es dudoso. El fracaso de algunos de los mecanismos de defensa del huésped contra la agresión explica la predisposición a determinadas infecciones. Así, por ejemplo, la anemia de células falciformes, la asplenia, las deficiencias congénitas o adquiridas de inmunoglobulinas y el alcoholismo predisponen a las infecciones por S. pneumoniae. Muchas veces los microorganismos llegan a las meninges desde otros puntos de origen, como sucede en el caso de S. pneumoniae, que puede llegar a partir de un foco pulmonar, de S. aureus, que puede hacerlo desde una endocarditis, y de los gramnegativos, cuyos puntos de origen pueden ser el tubo digestivo y el sistema genitourinario.
La segunda forma, como ya se dijo, es la llegada directa de los agentes patógenos a las meninges a través de soluciones de continuidad naturales (mielomeningocele) o artificiales (fracturas de cráneo, fisuras de la lámina cribosa del etmoides, intervenciones quirúrgicas, derivaciones ventriculoauriculares o una punción lumbar).
La tercera forma es la diseminación por contigüidad desde un foco supurado próximo, como los senos paranasales, una mastoiditis supurada o la ruptura de un absceso cerebral en las meninges. Algunos autores piensan que es posible que los microorganismos se desplacen de la nasofaringe a las meninges por las vénulas en un trayecto intracraneal directo.
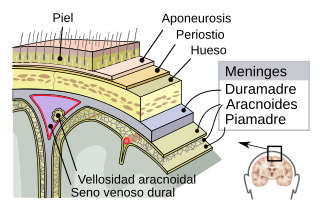
Las meninges son tres membranas que, junto con el líquido cefalorraquídeo, encierran y protegen el encéfalo y la médula espinal (es decir el sistema nervioso central). La piamadre es una membrana impermeable muy delicada que se adhiere con firmeza a la superficie encefálica y se continúa por todas las circunvoluciones menores. La aracnoides (llamada así debido a su apariencia de tela de araña) es un saco laxo en la parte superior de la piamadre. El espacio subaracnoideo separa la aracnoides y la piamadre y está lleno de líquido cefalorraquídeo. La más externa, la duramadre, es una membrana gruesa y resistente que se une tanto a la aracnoides como al cráneo.
En la meningitis bacteriana las bacterias llegan a las meninges por una de dos vías principales, a saber, a través del torrente sanguíneo o por contacto directo entre las meninges y la cavidad nasal o la piel. En la mayor parte de los casos la meningitis es secundaria a la invasión del torrente sanguíneo por microorganismos que residen sobre superficies mucosas como la cavidad nasal. Esa invasión, a su vez, suele ser precedida por infecciones virales que rompen la barrera normal provista por las superficies mucosas. Una vez en el interior del torrente sanguíneo las bacterias ingresan en el espacio subaracnoideo en sitios en los que la barrera hematoencefálica es vulnerable, como por ejemplo el plexo coroideo. La meningitis ocurre en el veinticinco por ciento de los recién nacidos con infecciones del torrente sanguíneo causadas por estreptococos del grupo B; ese fenómeno es menos común en los adultos. La contaminación directa del líquido cefalorraquídeo puede originarse en dispositivos permanentes, fracturas de cráneo o infecciones de la nasofaringe o los senos nasales que han formado un tracto con el espacio subaracnoideo; en ocasiones es posible identificar defectos congénitos de la duramadre.
La inflamación en gran escala que se produce en el espacio subaracnoideo durante la meningitis no es un resultado directo de la infección bacteriana, sino que en gran parte puede atribuirse a la respuesta del sistema inmunitario a la entrada de bacterias en el sistema nervioso central. Cuando los componentes de la membrana celular bacteriana son identificados por las células del sistema inmunitario del cerebro (astrocitos y microglia), responden con la liberación de grandes cantidades de citocinas, mediadores similares a las hormonas que reclutan otras células del sistema inmunitario y estimulan otros tejidos para que participen en una respuesta defensiva. La barrera hematoencefálica se vuelve más permeable, lo que genera edema cerebral "vasogénico" (tumefacción del cerebro debido a la fuga de líquido de los vasos sanguíneos). El ingreso de gran cantidad de leucocitos en el LCR causa inflamación de las meninges y conduce a edema "intersticial" (edema debido al líquido intercelular). Además, las paredes mismas de los vasos sanguíneos se inflaman (vasculitis cerebral), lo que conduce a una disminución del flujo de sangre y a un tercer tipo de edema, el llamado edema "citotóxico". Las tres formas de edema cerebral que se acaban de mencionar conducen a un aumento de la presión intracraneal; ese aumento, junto con el descenso de la presión arterial que suele acompañar a la infección aguda, dificulta la entrada de sangre en el cerebro con la consiguiente carencia de oxígeno en las células cerebrales, que por ende experimentan apoptosis (muerte celular programada).
Se reconoce que la administración de antibióticos en un principio puede empeorar el proceso descrito al aumentar la cantidad de productos de la membrana celular bacteriana liberados como resultado de la destrucción de las bacterias. Para amortiguar la respuesta del sistema inmunitario a ese fenómeno se utilizan ciertos tratamientos, en particular el basado en el empleo de corticosteroides.
Anatomía patológica

La meningitis puede ser diagnosticada post mortem. Los hallazgos de la autopsia por lo general consisten en una inflamación generalizada de la piamadre y la aracnoides. Los neutrófilos suelen haber migrado al LCR y la base del cerebro, junto con los pares craneales y la médula espinal, pueden estar rodeados de pus, al igual que los vasos meníngeos.
En las meningitis la inflamación puede afectar las paquimeninges o las leptomeninges. Las más importantes son las leptomeningitis. Los agentes etiológicos pueden ser bacterias, hongos y virus. Las meningitis virales tienen un curso benigno y en el infiltrado inflamatorio que provocan predominan los linfocitos después de una infiltración leucocitaria de corta duración.
En el examen macroscópico de material de autopsia obtenido de un paciente muerto por meningitis purulenta se observa el encéfalo tumefacto, los vasos sanguíneos ingurgitados y el espacio leptomeníngeo con exudado purulento, en particular en la convexidad. Cuando el exudado no es muy abundante se lo halla sobre todo junto a los vasos, a lo largo de los cuales se extiende en forma de delgadas bandas amarillentas. El exudado también tiende a acumularse en las cisternas y cuando es abundante forma una capa continua en el espacio subaracnoideo. Lo habitual es que también se lo halle en el sistema ventricular. El exudado está compuesto fundamentalmente por células polinucleares con cantidad variable de fibrina. Si no se reabsorbe en la primera semana, en la segunda aparecerán linfocitos y células plasmáticas y en la tercera habrá tejido granulatorio.
En la meningitis tuberculosa el proceso inflamatorio se desarrolla característicamente en las meninges de la base cerebral y tiende a comprometer también el tejido cerebral superficial; puede ser de predominio caseoso o de predominio productivo. En el primer caso el exudado es de un color amarillento verdoso pálido y de aspecto grasiento, a veces, algo vítreo. Con gran frecuencia hay compromiso de los vasos; en las arterias se produce una endarteritis productiva o trombosis, que puede conducir a infartos. También es frecuente la ependimitis. Como en las demás tuberculosis aisladas de los órganos, la meningitis tuberculosa puede ser el punto de partida de una tuberculosis miliar generalizada.
En la necropsia de los pacientes que han muerto por meningitis bacteriana se observa un exudado purulento que cubre la corteza cerebral y que es más abundante en los surcos, en la base del cerebro y en la médula espinal; también hay edema cerebral, infiltrado de leucocitos polimorfonucleares en las leptomeninges y dilatación y trombosis de los capilares, las vénulas y los vasos mayores.
El exudado purulento procedente de las meninges se vierte en el LCR y por el espacio subaracnoideo se extiende a todo el sistema nervioso central para luego acumularse en las cisternas basales y en el interior de los surcos cerebrales. La membrana subaracnoidea exterior contiene la inflamación con gran eficacia, pero en el quince por ciento de los niños con meningitis bacteriana se forman derrames subdurales en general estériles que en algunas ocasiones se infectan y se transforman en empiemas subdurales.
La piamadre también actúa como una barrera eficiente que impide la infección de la sustancia gris cerebral y subyacente. La inflamación meníngea afecta las estructuras que atraviesan el espacio subaracnoideo, como venas, arterias y nervios craneales, de modo que puede producirse una tromboflebitis de las venas corticales con estasis venosa e infarto cerebral. Las pequeñas arterias de la piamadre también se lesionan, con formación de aneurismas y, de nuevo, infarto cerebral. Por razones topográficas los pares craneales más dañados son el III y el VI.
La ventriculitis, que como ya se dijo es constante en las meningitis, rara vez evoluciona hacia el empiema ventricular. En cambio, la obstrucción del LCR por adherencias en el seno del sistema ventricular y el espacio subaracnoideo es algo más común y puede conducir a la hidrocefalia obstructiva. La hidrocefalia comunicante es rara. En algunos casos muy agudos —casi todos ellos por meningitis meningocócica— predomina el edema cerebral con posibilidad de hernia cerebelosa o del lóbulo temporal y peligro de muerte súbita por compresión troncoencefálica y medular.
Cuadro clínico
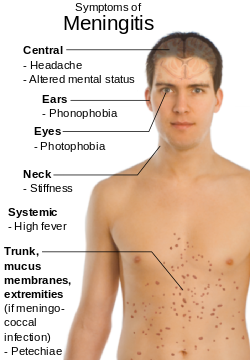
La meningitis es una causa importante de fiebre en niños y recién nacidos, que además de ese síntoma principal muy pronto desarrollan escalofríos, cambios del estado mental, náuseas y vómitos, sensibilidad anormal a la luz (fotofobia), dolor de cabeza intenso y rigidez de nuca (meningismo). En algunos casos también hay agitación, fontanelas abultadas, disminución del nivel de conciencia, anorexia o irritabilidad (en niños), respiración rápida y una postura inusual con la cabeza y el cuello arqueados hacia atrás. Como en ambos tipos de meningitis se presentan los mismos síntomas, ante la presencia de fiebre alta y cualquiera de las demás manifestaciones clínicas se debe consultar a un médico lo antes posible.
Según otro autor, lo clásico es que la enfermedad comience de forma brusca con fiebre, cefalea intensa, náuseas y vómitos, dolor dorsal y cervical y decaimiento general. Es común hallar una disminución del nivel de conciencia y convulsiones. Raras veces los síntomas iniciales consisten en dolor abdominal, delirio o un síndrome confusional agudo. El examen físico revela rigidez de nuca y signos de Kernig y de Brudzinski positivos; esos síntomas clásicos del síndrome meníngeo en ocasiones están ausentes, tanto en los pacientes muy pequeños como en los de edad avanzada o si existe un grado de obnubilación intensa.
Además del síndrome meníngeo clásico hay ciertas características clínicas que corresponden a las diversas formas etiológicas. Así, por ejemplo, en las meningitis meningocócicas, a veces de evolución fulminante, pueden observarse lesiones cutáneas hemorrágicas y, en ocasiones, insuficiencia circulatoria. Aunque la presencia de petequias, síndrome purpúrico o equimosis en un paciente con meningitis aguda es casi sinónimo de meningitis meningocócica —lo que orienta el tratamiento inmediato—, hay que recordar que, si bien muy de vez en cuando, S. pneumoniae y H. influenzae originan lesiones semejantes.
A veces las meningitis virales, sobre todo las causadas por Echovirus 9, se asocian con lesiones purpúricas que recuerdan las vinculadas con Neisseria meningitidis. Debe sospecharse meningitis neumocócica en pacientes con infecciones pulmonares, otitis media aguda o crónica, conjuntivitis purulenta, rinorrea de LCR secundaria a anomalías del desarrollo o a un traumatismo, anemia de células falciformes, alcoholismo o esplenectomía.
H. influenzae suele causar meningitis en niños pequeños con infecciones óticas o de las vías respiratorias altas. Por último, hay meningitis bacterianas que se asocian con cuadros clínicos más atípicos. Así, por ejemplo, la presencia de meningitis en un paciente con furunculosis o sometido a un procedimiento neuroquirúrgico reciente sugiere una infección meníngea por estafilococos. La invasión de las meninges por enterobacterias, Listeria, Acinetobacter (ex Mima-Herellea) y Pseudomonas se ve favorecida por la presencia de un absceso cerebral, enfermedades asociadas con un déficit inmunitario o defectos óseos craneales. Los déficits neurológicos focales son raros y se observan con más frecuencia en pacientes con meningitis por H. influenzae y en las meningitis neumocócicas. En estas últimas también son comunes las lesiones de los pares craneales.
Según los CDC, los síntomas clásicos de la meningitis bacteriana aparecen en forma súbita o a lo largo de algunos días, pero en los casos típicos se desarrollan dentro de un intervalo de tres a siete días posexposición.
En los recién nacidos y los lactantes los síntomas clásicos de la meningitis como fiebre, cefalea y rigidez de nuca pueden estar ausentes o ser difíciles de identificar. Los lactantes pueden estar inactivos, irritables, con vómitos o anoréxicos. En los recién nacidos otros signos de meningitis que pueden verse son protrusión de las fontanelas o reflejos anómalos. Los síntomas tardíos de la meningitis bacteriana pueden ser muy graves (p. ej., convulsiones y coma).
Diagnóstico
| Tipo de meningitis | Glucorraquia | Proteinorraquia | Células |
|---|---|---|---|
| Bacteriana aguda | Baja | Alta |
Polimorfonucleares (PMN), a menudo >300/mm³ |
| Viral aguda | Normal | Normal o alta |
Mononucleares, <300/mm³ |
| Tuberculosa | Baja | Alta | Mononucleares y PMN, <300/mm³ |
| Fúngica | Baja | Alta | <300/mm³ |
| Maligna | Baja | Alta | Por lo general mononucleares |
La meningitis puede sospecharse por los síntomas, pero se diagnostica con un procedimiento médico llamado punción lumbar, que consiste en la inserción de una aguja especial dentro de la columna vertebral para extraer una muestra del líquido cefalorraquídeo que rodea el cerebro y la médula espinal.
Con pocas excepciones, entre los hallazgos clínicos y de laboratorio que acompañan a las meningitis virales agudas no existen diferencias suficientes para permitir un diagnóstico etiológico y la distinción de esos trastornos de una serie de enfermedades no virales puede ser difícil. Sin embargo, es importante diferenciar la meningitis viral aguda, para la que no existe un tratamiento específico en los individuos inmunocompetentes (excepto en la meningitis por herpes), de la meningitis asociada con etiologías tratables.
Las principales causas de meningitis aséptica son los enterovirus y el diagnóstico sigue concentrándose en confirmar la infección por esos virus o descartar una infección bacteriana. La meningitis bacteriana no puede diferenciarse de la aséptica sobre la base de las características clínicas solamente. El diagnóstico diferencial de la meningitis por virus, que es muy amplio, se basa en la presentación clínica y en resultados del examen del LCR que incluyan pleocitosis con predominio de linfocitos de menos de 500 células/µL, una concentración normal de glucosa, nivel de proteínas normal o ligeramente elevado y pruebas de detección de antígenos bacterianos negativas. El perfil de LCR en la meningitis aséptica inducida por fármacos, que incluye pleocitosis neutrofílica (una de las características típicas de las meningitis bacterianas que puede llegar a convertir el LCR en verdadero pus), no permite diferenciar este trastorno de la meningitis infecciosa.
Si se las implementa en forma correcta, las pruebas para detectar ácido nucleico en el LCR son más sensibles que los cultivos para el diagnóstico de las infecciones por enterovirus y pueden reducir el costo y los tratamientos innecesarios. Otros hallazgos, entre ellos la detección de bajas concentraciones de factor de necrosis tumoral y ácido láctico, añaden más validez al diagnóstico de meningitis aséptica en lugar de bacteriana.
Diagnóstico diferencial
Existen varias pruebas especializadas que pueden usarse para distinguir entre diferentes tipos de meningitis. Una prueba de aglutinación con látex puede ser positiva en la meningitis causada por Streptococcus pneumoniae, Neisseria meningitidis, Haemophilus influenzae, Escherichia coli y estreptococos del grupo B; su empleo rutinario no se recomienda porque rara vez conduce a cambios en el tratamiento, pero se la puede usar si otras pruebas no son diagnósticas. La prueba de lisado de Limulus puede ser positiva en la meningitis causada por bacterias gramnegativas, pero es de uso limitado a menos que otras pruebas hayan resultado inútiles. La reacción en cadena de la polimerasa (PCR, del inglés polymerase chain reaction) es una técnica que se utiliza para amplificar residuos de ADN bacteriano con el fin de establecer si el ADN presente en el LCR es bacteriano o viral; se trata de una prueba sumamente sensible y específica porque solo es preciso rastrear cantidades ínfimas de ADN del agente infeccioso. Permite identificar bacterias en la meningitis bacteriana y puede ayudar a distinguir las diferentes causas de meningitis viral (enterovirus, virus del herpes simple de tipo 2 y virus de la parotiditis en pacientes no vacunados contra ellos). La serología (identificación de anticuerpos contra los virus) puede ser útil en la meningitis viral. Si se sospecha una meningitis tuberculosa la muestra se procesa para la tinción de Ziehl-Neelsen, que tiene una baja sensibilidad, y el cultivo de Mycobacterium tuberculosis, que lleva mucho tiempo procesar. La PCR se está utilizando cada vez más. El diagnóstico de la meningitis criptocócica se puede establecer a bajo costo mediante la tinción con tinta china del LCR, pero las pruebas para detectar antígeno criptocócico en sangre o en LCR son más sensibles, sobre todo en personas con sida.

Los pacientes con meningitis que reciben tratamiento parcial y presentan síntomas meníngeos después de recibir antibióticos (como por ejemplo para una presunta sinusitis) representan una dificultad diagnóstica y terapéutica. En esos casos los hallazgos del LCR pueden parecerse a los de la meningitis viral, pero es posible que sea necesario continuar con la antibioticoterapia hasta que haya evidencias positivas definitivas de una causa viral (p. ej., una PCR positiva para enterovirus).
Tratamiento
El tratamiento debe ser inmediato e incluir la administración de antibióticos en el caso de las meningitis bacterianas o de antivirales si la etiología es viral. En algunos casos para prevenir las secuelas de la inflamación se indica la administración de corticosteroides como la dexametasona, que tienden a mejorar la evolución neurológica.
Según un trabajo cubano ya mencionado, entre las medidas generales del tratamiento de los pacientes con meningitis figuran las medidas de sostén necesarias en cualquier infección aguda grave. Es posible que en las primeras horas sea imprescindible la asistencia en la unidad de cuidados intensivos para mantener las funciones respiratorias y hemodinámicas adecuadas, vigilar la administración de líquidos, controlar la fiebre y las convulsiones e identificar posibles trastornos hidroelectrolíticos o de la coagulación y tratarlos si se presentan.
Pronóstico
La meningitis puede asociarse con consecuencias serias en el largo plazo, como sordera, epilepsia, hidrocefalia o déficit cognitivo, en especial en pacientes en quienes el tratamiento se ha demorado. Ciertas vacunas pueden prevenir algunas infecciones bacterianas que causan meningitis.

La meningitis bacteriana que no se trata casi siempre es fatal. En cambio, la meningitis viral tiende a la resolución espontánea y rara vez es mortal. Con el tratamiento la mortalidad (el riesgo de muerte) de la meningitis bacteriana depende de la edad del paciente y de la causa subyacente. Cuando la enfermedad afecta a recién nacidos, del veinte al treinta por ciento de ellos puede morir a causa de un episodio de meningitis bacteriana. Ese riesgo es mucho más bajo en los niños mayores, en quienes la tasa de mortalidad es de alrededor del dos por ciento, pero se eleva de nuevo a alrededor de diecinueve al treinta y siete por ciento en los adultos. La predicción del riesgo de muerte se basa en varios factores aparte de la edad, como por ejemplo en el patógeno y el tiempo que tarda en ser eliminado del LCR, la gravedad de la enfermedad generalizada, una disminución del nivel de conciencia o un recuento anormalmente bajo de leucocitos en el LCR. La meningitis causada por H. influenzae y meningococos tiene un mejor pronóstico que la secundaria a infecciones por estreptococos del grupo B, coliformes y S. pneumoniae. En los adultos también la meningitis meningocócica se asocia con una mortalidad más baja (del tres al siete por ciento) que la asociada con la enfermedad neumocócica.
En los niños la lesión del sistema nervioso puede provocar discapacidades entre las que figuran pérdida de audición neurosensorial, epilepsia, problemas de aprendizaje y de comportamiento así como una disminución de la inteligencia. Esas secuelas se presentan en alrededor del quince por ciento de los sobrevivientes. Parte de la pérdida de audición puede ser reversible. Entre los adultos el sesenta y seis por ciento de todos los casos quedan sin discapacidad. Los principales problemas son sordera (en el catorce por ciento de los pacientes afectados) y deterioro cognitivo (en el diez por ciento).
La meningitis aséptica suele ser una enfermedad benigna con tasas de morbilidad y mortalidad bajas, excepto en los recién nacidos. En la mayoría de los pacientes la recuperación es completa de cinco a catorce días después del comienzo de los síntomas. No obstante, en algunos casos el cansancio, los mareos y la astenia (sensación de cansancio previo y mantenido que antecede a la realización del acto físico) persisten durante meses.
En los niños la meningitis tuberculosa sigue asociándose con un riesgo significativo de muerte (diecinueve por ciento de los casos) incluso con tratamiento y una proporción importante de los que sobreviven tienen problemas neurológicos permanentes. En poco más de un tercio de todos los casos los niños sobreviven sin problemas.
Prevención
La prevención comprende dos aspectos, a saber, la quimioprofilaxis de los contactos y la inmunización pasiva de las personas en riesgo. El objetivo de la quimioprofilaxis, que se utiliza para la prevención de casos secundarios de meningitis por Neisseria meningitidis y Haemophilus influenzae, es erradicar las bacterias de la nasofaringe de los contactos. El fármaco de elección es la rifampicina por vía oral, que en el caso del meningococo en los niños se administra en dosis de 10 mg/kg cada doce horas durante dos días y en el caso de H. influenzae se aplica en dosis de 20 mg/kg una vez al día durante cuatro días. En los adultos la profilaxis es similar, con un máximo de 600 mg en cada administración.
Hay vacunas útiles para la prevención de la meningitis causada por el serotipo B de H. influenzae. En algunos países la inmunización generalizada con esas vacunas parece haber generado una disminución significativa de la incidencia.
En Cuba se elaboró la vacuna antimeningocócica contra los grupos B y C, que se indica en niños y adultos que conviven en comunidades cerradas, internados, guarderías, campamentos militares, zonas populosas o comunidades de alto riesgo. El esquema de vacunación consiste en dos dosis de 0,5 mL administradas con un intervalo de seis u ocho semanas. La segunda dosis es imprescindible para lograr la protección. Este esquema es válido a partir de los tres meses de edad.
Según los CDC, la forma más efectiva de proteger a los niños y los adultos de ciertos tipos de meningitis bacteriana es completar el esquema de vacunación recomendado. Existen vacunas contra los tres tipos de bacterias que pueden causar meningitis, o sea, Neisseria meningitidis (meningococo), Streptococcus pneumoniae (neumococo) y Haemophilus influenzae de tipo b (Hib).
Los antibióticos constituyen una opción recomendable para la profilaxis de los contactos cercanos de las personas con meningitis meningocócica. Además, su administración puede ser recomendable para toda la familia si uno de sus miembros desarrolla una infección grave por Haemophilus influenzae de tipo b y existe una persona de alto riesgo en el hogar. En esos casos el objetivo de la quimioprofilaxis es reducir el riesgo de diseminación de la infección a esa persona en la que la enfermedad sería más grave y el médico dirá si en el hogar hay una persona con alto riesgo y si es preciso utilizar antibióticos.
También puede ayudar el mantenimiento de hábitos saludables como no fumar y evitar el humo del cigarrillo, descansar lo suficiente y no entrar en contacto cercano con personas enfermas. Esas medidas preventivas son especialmente importantes para los niños pequeños, los ancianos y los individuos con un sistema inmunitario debilitado, que son los que se hallan expuestos a un mayor riesgo de enfermedad grave.
La meningitis en la literatura
En su historia personal de las bacterias un autor recuerda que en 1914 el escritor alemán Hermann Hesse describió de forma magistral el grito meníngeo, las convulsiones y el opistótonos en su novela Rosshalde: “En sus oídos no había lugar para más que para el eco del grito horripilante, desesperado, clavado en su conciencia como un cuchillo en una herida. Se precipitó sobre la cama. En ella yacía Pierre, mortalmente pálido, con la boca horrorosamente torcida, los descarnados miembros arqueados en fuerte espasmo y los ojos petrificados en un gesto de pavor irracional. Súbitamente lanzó otro grito, más salvaje y plañidero aún que el anterior y, apoyándose sobre la cabeza y los pies, alzó su cuerpo y lo arqueó sobre la cama con tanta fuerza que la propia estructura de esta retembló…”.
En una antología de cuentos españoles puede leerse otra descripción de ese síntoma: "En aquel momento se oyó un grito áspero, estridente, lanzado por Valentín y que a ambos los dejó suspensos en el terror. Era el grito meníngeo, semejante al alarido del pavo real. Ese extraño síntoma encefálico se había iniciado aquel día por la mañana y revelaba el gravísimo y pavoroso curso de la enfermedad del pobre niño matemático...".
El escritor uruguayo Horacio Quiroga describe en uno de sus cuentos (La meningitis y su sombra) los síntomas prodrómicos de una mujer con la enfermedad: “Cuatro o cinco noches antes, al concluir un recibo en su propia casa, María Elvira se había sentido mal —cuestión de un baño demasiado frío esa tarde, según opinión de la madre—. Lo cierto es que había pasado la noche fatigada, y con buen dolor de cabeza. A la mañana siguiente, mayor quebranto, fiebre; y a la noche, una meningitis, con todo su cortejo. El delirio, sobre todo, franco y prolongado a más no pedir. Concomitantemente, una ansiedad angustiosa, imposible de calmar. Las proyecciones sicológicas del delirio, por decirlo así, se erigieron y giraron desde la primera noche alrededor de un solo asunto, uno solo, pero que absorbe su vida entera. Es una obsesión —prosiguió Ayestarain—, una sencilla obsesión a 42 °C. Tiene constantemente fijos los ojos en la puerta, pero no llama a nadie. Su estado nervioso se resiente de esa muda ansiedad que la está matando, y desde ayer hemos pensado con mis colegas en calmar eso... No puede seguir así. ¿Y sabe usted —concluyó— a quién nombra cuando el sopor la aplasta?”.
Quiroga vuelve a referirse a la meningitis y fundamentalmente a sus secuelas en otro cuento, La gallina degollada, en el que narra: “Todo el día, sentados en el patio, en un banco estaban los cuatro hijos idiotas del matrimonio Mazzini-Ferraz. Tenían la lengua entre los labios, los ojos estúpidos, y volvían la cabeza con la boca abierta.[…] El mayor tenía doce años y el menor, ocho. En todo su aspecto sucio y desvalido se notaba la falta absoluta de un poco de cuidado maternal. Esos cuatro idiotas, sin embargo, habían sido un día el encanto de sus padres. […] cuando el [primer] hijo llegó, a los catorce meses de matrimonio, creyeron cumplida su felicidad. La criatura creció bella y radiante, hasta que tuvo año y medio. Pero en el vigésimo mes sacudiéronlo una noche convulsiones terribles, y a la mañana siguiente no conocía más a sus padres. Después de algunos días los miembros paralizados recobraron el movimiento; pero la inteligencia, el alma, aun el instinto, se habían ido del todo; había quedado profundamente idiota, baboso, colgante, muerto para siempre sobre las rodillas de su madre. […] Como es natural, el matrimonio puso todo su amor en la esperanza de otro hijo. Nació este, y su salud y limpidez de risa reencendieron el porvenir extinguido. Pero a los dieciocho meses las convulsiones del primogénito se repetían, y al día siguiente el segundo hijo amanecía idiota. […] Del nuevo desastre brotaron nuevas llamaradas del dolorido amor, un loco anhelo de redimir de una vez para siempre la santidad de su ternura. Sobrevinieron mellizos, y punto por punto repitióse el proceso de los dos mayores. […] Los padres se reprochaban uno al otro: […] Yo he tenido padres sanos, ¿oyes?, ¡sanos! ¡Mi padre no ha muerto de delirio! ¡Yo hubiera tenido hijos como los de todo el mundo! ¡Esos son hijos tuyos, los cuatro tuyos! decía la mujer y Mazzini, el padre, explotaba a su vez: —¡Víbora tísica! ¡eso es lo que te dije, lo que te quiero decir! ¡Pregúntale, pregúntale al médico quién tiene la mayor culpa de la meningitis de tus hijos: mi padre o tu pulmón picado, víbora!?”.
En una obra que explora las relaciones entre la medicina y la literatura se reproduce la descripción del estado de un niño de cinco años con meningitis tomada de la novela Doktor Faustus de Thomas Mann: “El pequeño […] se sostenía la cabeza entre las manos y profería agudos gritos de dolor que eran un verdadero martirio para cuantos habían de oírlos y se prolongaban a veces tanto como la respiración lo permitía. Extendía los brazos hacia quienes lo rodeaban y exclamaba: ‘¡Ayudad! ¡Ayudad! ¡Dolor de cabeza, dolor de cabeza!’ De vez en cuando ponía los ojos en blanco, apretaba los brazos contra el cuerpo y el espasmo, espantoso a la vista, aunque quizá ya no doloroso, contraía los pequeños miembros”.
Véase también
- Coriomeningitis linfocítica
- Meningitis cerebroespinal epidémica
- Meningoencefalitis
- Meningitis fúngica
- Meningitis de Mollaret
- Meningitis tuberculosa
- Meningococemia
- Absceso cerebral
Notas
Enlaces externos
- Meningitis (en español). Tutorial interactivo - Instituto para la Educación del Paciente
- Argentina presenta más de 500 casos anuales de meningitis bacteriana.
| Control de autoridades |
|
|---|
-
 Datos: Q48143
Datos: Q48143
-
 Multimedia: Meningitis / Q48143
Multimedia: Meningitis / Q48143




