Hepatitis C
| Hepatitis C | ||
|---|---|---|
 Electron Microscopy of HCV
| ||
| Especialidad | infectología | |
| Complicaciones | hepatocarcinoma | |
La hepatitis C es una enfermedad infecciosa que afecta principalmente al hígado y es causada por el virus de la hepatitis C (VHC). La infección aguda es por lo general asintomática, pero la infección crónica puede producir lesión en el hígado y a la larga originar cirrosis. En algunos casos, los pacientes con cirrosis también presentan insuficiencia hepática, cáncer de hígado y varices esofágicas potencialmente fatales.
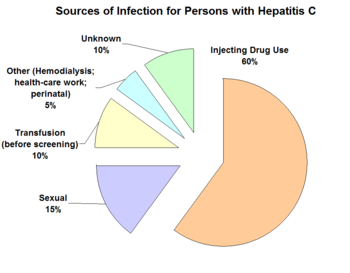
La hepatitis C se contrae principalmente mediante el contacto con sangre contaminada asociado con el consumo de drogas por vía intravenosa, el uso de instrumental médico no esterilizado y las transfusiones de sangre no testadas previamente. Esta última vía actualmente ha desaparecido prácticamente en la mayor parte de los países por los controles exhaustivos sobre la sangre y hemoderivados. Se estima que entre 130 y 170 millones de personas en el mundo están infectadas con hepatitis C. En 2019 la OMS estimó que 71 millones de personas tenían hepatitis C crónica.
La existencia de hepatitis C (originalmente «hepatitis no A no B») fue postulada en la década de 1970 y confirmada en 1989.
El virus persiste en el hígado de forma crónica en alrededor del 85 por ciento de los pacientes infectados. Esta infección persistente puede tratarse con medicamentos: la terapia habitual para tratar la hepatitis C es una combinación de interferón pegilado y ribavirina, y en algunos casos se añaden telaprevir y boceprevir. En determinadas situaciones clínicas, puede añadirse sofosbuvir. En general, entre el 50 y el 80 por ciento de las personas que reciben tratamiento se curan. Algunas de las complicaciones de la hepatitis C a largo plazo son la cirrosis hepática y el cáncer de hígado, y como tratamiento puede ser necesario un trasplante de hígado. La hepatitis C es la causa principal de trasplante de hígado; sin embargo, el virus suele recurrir después del trasplante. Hasta el 2015, no existía ninguna vacuna preventiva frente a la hepatitis C, por lo cual para evitarla es imprescindible seguir las medidas de profilaxis recomendadas; entre ellas, no compartir agujas (consumo de sustancias adictivas) y utilizar preservativo en las relaciones sexuales.
Cuadro clínico
Síntomas hepáticos
Infección aguda
La infección de hepatitis C presenta síntomas agudos en el 15 por ciento de los casos. Los síntomas suelen ser leves y poco claros, entre los que se incluyen: disminución del apetito, cansancio, náusea, dolor muscular o de las articulaciones y pérdida de peso, y rara vez llega a ocasionar fallo hepático fulminante. La mayoría de los casos de infección aguda no están asociados con la aparición de ictericia. En el 10 al 50 por ciento de los casos de infección de hepatitis C aguda, la infección desaparece espontáneamente, lo cual ocurre en particular en mujeres jóvenes.
Infección crónica
Alrededor del 80 % de las personas expuestas al virus contraen una infección crónica. Durante las primeras décadas con la infección, la mayoría de los pacientes presentan síntomas mínimos o ningún síntoma, aunque la hepatitis C crónica puede estar asociada con el cansancio. Después de varios años, la hepatitis C se convierte en la causa principal de cirrosis y cáncer de hígado. Aproximadamente del 10 al 30 por ciento de las personas infectadas durante más de 30 años contraen cirrosis. La cirrosis es más común aún en las personas que también están infectadas con hepatitis B o con VIH, en los que presentan alcoholismo y en los varones. Quienes desarrollan cirrosis tienen un riesgo veinte veces más alto de desarrollar un carcinoma hepatocelular, una proporción de aumento de riesgo de 1 a 3 por ciento por año y, si la situación se combina con el consumo excesivo del alcohol, el riesgo llega a ser 100 veces mayor. La hepatitis C es la causa del 27 por ciento de los casos de cirrosis y del 25 por ciento de los casos de cáncer de hígado a nivel mundial.
La cirrosis puede ocasionar hipertensión portal, ascitis, coagulopatía, varices esofágicas y gástricas, ictericia y encefalopatía hepática. Es una causa común en las personas que requieren un trasplante de hígado.
Síntomas extra hepáticos
En raras ocasiones, la hepatitis C también está relacionada con el síndrome de Sjögren (una enfermedad autoinmune), la trombocitopenia, el liquen plano, la diabetes mellitus y el trastorno linfoproliferativo de células B. Se estima que la trombocitopenia ocurre en un 0.16 a 45.4 por ciento de las personas con hepatitis C crónica. Se han reportado supuestas relaciones con el prúrigo nodular y con la glomerulonefritis membranoproliferativa. La infección de hepatitis C también está relacionada con un padecimiento llamado crioglobulinemia mixta, la cual se caracteriza por la inflamación de los vasos sanguíneos pequeños y medianos (o vasculitis) ocasionada por el depósito de complejos inmunes, incluidas las crioglobulinas. Debe prestarse también atención a su salud bucal debido a su necesidad de tratamiento de caries, siendo recomendable la consulta con el odontólogo.
Manera de contagio de la hepatitis C
La hepatitis C se propaga por medio del contacto de sangre sin infectar con sangre de una persona infectada (transmisión por vía parenteral); aunque no es habitual también puede contagiarse por sexo desprotegido con una persona infectada, especialmente si existe sangrado.
Se puede contraer hepatitis C:
- al recibir prácticas médicas con mala esterilización (personal sanitario, etc.);
- al puncionarse con una aguja contaminada con sangre infectada (los trabajadores de la salud pueden contraer la hepatitis C de esta forma);
- al realizarse un tatuaje o una perforación en alguna parte del cuerpo con instrumental mal esterilizado;
- al compartir agujas para inyectarse sustancias adictivas;
- al inhalar sustancias adictivas por aspiración compartiendo el instrumento con el que se aspira, debido a que pueden producirse hemorragias a nivel nasal;
- al compartir objetos de higiene personal, como cepillos de dientes o cuchillas de afeitar;
- al haber nacido de una madre que tiene la hepatitis C;
- rara vez, el contagio puede ser por vía sexual (se calcula que este tipo de contagio representa menos del 2 por ciento de los casos); se presenta especialmente cuando en la relación sexual existe sangrado.
La hepatitis C no se contagia:
- con un saludo de mano;
- con un abrazo;
- con un beso en la cara;
- al sentarse junto a una persona que tenga la infección;
- con un beso en la boca;
- si en las relaciones sexuales se utiliza preservativo.
Transfusiones de sangre
Antes de 1992, no era posible detectar el virus de la hepatitis C en la sangre, por lo que muchas personas recibieron transfusiones de sangre infectada. Las personas que recibieron una transfusión de sangre o un trasplante de algún órgano antes de 1992 podrían haber quedado contagiadas de forma inadvertida por el virus de la hepatitis C.
Pruebas para diagnosticar la hepatitis C
La hepatitis C se desarrolla de forma generalmente asintomática, la mayoría de los casos se diagnostican por análisis sanguíneos realizados en el curso de una donación de sangre, antes de una intervención quirúrgica o en un control rutinario. Cuando se sospecha la infección por el virus por elevación de las enzimas hepáticas, se lleva a cabo la determinación de anticuerpos contra el virus. Si los anticuerpos contra el virus de la hepatitis C son positivos, puede realizarse una determinación para detectar el ARN viral en suero mediante la técnica de PCR, lo que permite confirmar el diagnóstico, determinar la carga viral y averiguar el genotipo específico del virus.
Si existiera la sospecha clínica de que la hepatitis C pudiese haber causado cirrosis hepática o cáncer de hígado, podría ser necesario efectuar una biopsia hepática diagnóstica. La biopsia es una prueba relativamente sencilla; consiste en extraer una muestra muy pequeña del hígado por medio de una aguja; el tiempo de recuperación es corto, apenas unas horas de inmovilidad en el hospital para prevenir posibles hemorragias. Ese fragmento se estudia para determinar si existe lesión hepática, cirrosis o cáncer de hígado.
En ocasiones, el médico puede considerar necesario realizar pruebas de imagen, como ecografía hepática o tomografía axial computarizada (TAC). También se realizan otras pruebas de laboratorio, como la determinación de alfa-fetoproteína en plasma, que podría orientar ante la sospecha de cáncer hepático.
Evolución de la hepatitis C
Tras una fase aguda inicial en la cual, como mínimo, un 20 por ciento de las infecciones se curan solas, la enfermedad se cronifica. Se considera que la fase aguda dura entre 3 y 6 meses, pero se alarga la fase crítica hasta 1 año para incluir en ella curaciones espontáneas que se han producido en el segundo semestre de evolución. Los síntomas físicos (como la ictericia) son raros, y el cansancio asociado a las hepatitis puede pasar inadvertido. La fase crónica puede alargarse 20 y 30 años sin más síntomas que algunas alteraciones de los marcadores hepáticos. Sin embargo, algunos pacientes desarrollan fibrosis del hígado que desemboca en cirrosis en unos años y posteriormente en cáncer de hígado.
El diagnóstico de cáncer de hígado en pacientes de hepatitis C no es superior al 5 por ciento, y muchos pacientes podrían superar los 30 años de cronicidad sin desarrollar grandes lesiones hepáticas. Una proporción importante de los afectados de hepatitis C no presentan síntomas clínicos de ningún tipo (marcadores hepáticos normales), y se considera que este 30 por ciento tienen mejor pronóstico que los demás.
Protección respecto al contagio
dado que en la actualidad (2021) no existe una vacuna efectiva contra la hepatitis C, es necesario tomar medidas de protección del contagio.
- administración adecuada y sin riesgos de inyecciones por trabajadores de la salud;
- manipulación y eliminación segura de desechos y objetos cortopunzantes;
- prestación de servicios integrales de reducción de daños para los consumidores de drogas inyectables, en particular suministrándoles material de inyección estéril y tratando la dependencia de forma eficaz y basada en la evidencia;
- realización de pruebas de detección del virus de la hepatitis B y el VHC (además del VIH y la sífilis) en la sangre donada;
- capacitación del personal de salud;
- prevención de la exposición a la sangre durante las relaciones sexuales.
- Comprobar que toda manipulación para tatuaje, perforación, pendientes, pirsin o colocación de arete se realice con instrumentos esterilizados.
Tratamiento de la hepatitis C
El tratamiento con fármacos ha variado a través de los años. La introducción de nuevas drogas antivirales es continua y por lo tanto el tratamiento es cambiante y avanza en especificidad y eficacia.
El tratamiento farmacológico más eficaz se basaba en la asociación de interferón, administrado por vía subcutánea, con otro fármaco antiviral llamado ribavirina, por vía oral. A lo largo de los años han existido varias formas de administrar interferón: una vez al día, 3 a 5 veces por semana, etcétera, pero las formas pegiladas permitieron una dosis a la semana.
Desde 2012 existen 2 nuevos fármacos para el tratamiento de la hepatitis C: telaprevir y boceprevir se añaden al tratamiento combinado de interferón pegilado y ribavirina y consiguen mejorar la proporción de pacientes curados. También son útiles para tratar pacientes en los que han fracasado otras pautas de tratamiento.
En enero del 2014, la Agencia Europea de Medicamentos aprobó el uso de sofosbuvir para el tratamiento de la hepatitis C, en asociación con interferón y ribavirina, lo que redujo en algunos casos el tiempo de tratamiento a 12 o 24 semanas. En el año 2014, la financiación de este fármaco por los sistemas públicos de salud de diferentes países estuvo sujeto a restricciones, debido al elevado coste de la droga. Se destinó a pacientes con rango F4 (en España eran unos 6000, según el gobierno, o en torno a 40 000, según otras fuentes). En octubre de 2014 se comercializa en Europa la combinación de Sofosbuvir y Ledipasvir, bajo el nombre comercial de Harvoni.
El coste en 2016 en España de este medicamento por persona se calculó en aproximadamente unos 13 000 euros y se estaban investigando otras sustancias con resultados prometedores en los ensayos clínicos, entre ellas el daclatasvir.
En 2017 se extendió el tratamiento de la hepatitis C a todos los afectados en España, incluso los que se encontraban en el estadio más leve de la enfermedad.
Un estudio realizado en 2017 por el Complejo Hospitalario Universitario de Pontevedra y el Pharmacoeconomics & Outcomes Research Iberia, calcula en 66 777 los pacientes tratados entre 2015 y 2016 y sitúa en 24 167 euros el coste medio del tratamiento para cada paciente.
Eficacia del tratamiento
El porcentaje de éxito (eliminación del virus en sangre mantenida hasta un año después de terminado el tratamiento) mediante la asociación de interferón, administrado por vía subcutánea, con el antiviral ribavirina, por vía oral, es algo superior al 50 por ciento, según el tipo de virus y el tratamiento realizado. El virus 1b es el más difícil de curar y requiere tratamiento de un año. La respuesta es aproximadamente 50 por ciento para el genotipo 1 y 80 por ciento para los genotipos 2 y 3. En estos últimos se realiza tratamiento durante 6 meses. El fracaso del primer tratamiento aplicado implica la revisión del caso, en ocasiones se recomienda un segundo tratamiento con fármacos diferentes.
Con los medicamentos de segunda generación Simeprevir la tasa de curación pasó al 70 % en este grupo de afectados.
Las drogas de tercera generación, una combinación de los antivirales Daclatasvir y Sofosbuvir, alcanzan una eficacia de curación de 90-95 % para todos los genotipos de la enfermedad.
Efectos secundarios
- Interferón. Los efectos secundarios del interferón son numerosos, la mayoría incluidos en lo que se llama síndrome gripal. Al cabo de los meses provoca pérdida de masa muscular. Todos estos síntomas revierten al finalizar el tratamiento.
- Ribavirina. Uno de los efectos secundarios más importantes de la es que puede provocar anomalías congénitas en los hijos de un paciente recientemente tratado, por ejemplo deformidades físicas o alteraciones en el desarrollo mental (efecto teratogénico). Por esta razón los médicos aconsejan no engendrar sino hasta 6 meses después de finalizado el tratamiento, y la Asociación Española de Enfermos de Hepatitis C sugiere alargar este periodo a un año, para más seguridad. Otro efecto adverso frecuente es la anemia, que en muchos pacientes obliga a administrar eritropoyetina, para normalizar los valores del hematocrito.
- Simeprevir. Puede causar picor (22 %), sensibilidad a la luz (5 %) y exantema (25 %). Otros efectos secundarios son náuseas, dolor muscular, dificultad respiratoria y aumento en los niveles de bilirrubina en sangre.
Trasplante de hígado
El trasplante de hígado solo se recomienda cuando existe cirrosis con complicaciones como ascitis, coagulopatía, encefalopatía e ictericia o en los casos en los que el puntaje MELD sea mayor de 14 puntos.
Curación espontánea
No existen casos conocidos de curación espontánea de la hepatitis C crónica, entendiendo por tal la negativización del virus en sangre mantenida durante un año. Sí existe curación de la hepatitis C aguda en el periodo inicial de la infección, durante el primer año.
Reconocimiento a los investigadores
El Premio Nobel de Fisiología o Medicina 2020 se ha otorgado conjuntamente a Harvey James Alter, Michael Houghton y Charles M. Rice por sus contribuciones al descubrimiento del virus de la hepatitis C.
Véase también
Enlaces externos
- Reportaje detallado en el periódico español El Mundo con aspectos muy interesantes de la enfermedad y sus peculiaridades. Año 2008
- International free HCV-Newsletter for scientists, supervision Dr. Monika Runggaldier - Europe (en inglés)
- National Hepatitis C Program U.S. Department of Veterans Affairs (EE. UU.) (en inglés)
- En MedlinePlus hay más información sobre Hepatitis C
- Asscat, Asociación de enfermos hepáticos - Todo sobre la hepatitis C
- Hepatitis 2000 - ORG - Noticias y novedades sobre Hepatitis Virales y su entorno C
- Como prevenir el Virus de Hepatitis C
| Control de autoridades |
|
|---|
-
 Datos: Q154869
Datos: Q154869
-
 Multimedia: Hepatitis C / Q154869
Multimedia: Hepatitis C / Q154869