
Enfermedad cerebrovascular
| Enfermedad cerebrovascular | ||
|---|---|---|
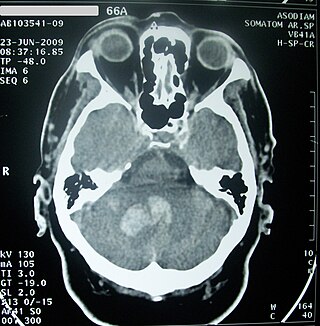
TAC de cráneo mostrando hemorragia intracerebral profunda por sangrado en el cerebelo (zona grisácea), aproximadamente 30 horas desde su inicio.
| ||
| Especialidad |
cardiología neurología |
|
Las enfermedades cerebrovasculares (ECV) comprenden un conjunto de trastornos de la vasculatura cerebral que conllevan a una disminución del flujo sanguíneo en el cerebro (flujo sanguíneo cerebral o FSC) con la consecuente afectación, de manera transitoria o permanente, de la función de una región generalizada del cerebro o de una zona más pequeña o focal, sin que exista otra causa aparente que el origen vascular.
La enfermedad cerebrovascular trae como consecuencia procesos isquémicos (de falta de sangre) o hemorrágicos (derrames), causando o no la subsecuente aparición de sintomatología o secuelas neurológicas.
La hipertensión arterial (HTA) es el principal factor de riesgo de la enfermedad cerebrovascular.
La atención médica a los pacientes afectados súbitamente por una enfermedad cerebrovascular debe ser urgente y especializada, preferiblemente dentro de las primeras 6 horas del inicio de los síntomas.
Epidemiología
En 1900, la enfermedad cerebrovascular fue la segunda causa de muerte a nivel mundial, cobrando las vidas de más de 4,3 millones de personas.
Actualmente, la cifra de muertes por ECV supera los 5 millones anuales, lo que equivale a 1 de cada 10 muertes. Las enfermedades cerebrovasculares ocupan el tercer lugar como causa de muerte en el mundo occidental, después de la cardiopatía isquémica y el cáncer, y la primera causa de invalidez en personas adultas mayores de 65 años.
Cuando menos, la mitad de todos los pacientes neurológicos, en términos generales, tiene algún tipo de enfermedad de esta índole.[cita requerida] De todas las causas de enfermedad cerebrovascular, la isquemia cerebral (infarto cerebral) es la entidad más incidente y prevalente entre todas las enfermedades cerebrovasculares.
La enfermedad cerebrovascular fue también la quinta causa principal de pérdida de productividad, medido por los años de vida ajustados por discapacidad. Ello incluye los años de pérdida de productividad por razón de muerte o distintos grados de discapacidad. En 1990, las enfermedades cerebrovasculares causaron 38,5 millones de años de vida ajustados por incapacidad en todo el mundo.
Las mujeres son más propensas a padecer ECV, sobre todo cuando han perdido el factor protector estrogénico.
|
Factores de riesgo
Factores de riesgo modificables
No modificables |
Muchos estudios observacionales sugieren que la ECV se debe, en parte, a factores ambientales potencialmente modificables y algunos ensayos clínicos han demostrado que el controlar algunos de esos factores modificables reduce el riesgo de tener y morir por una ECV. El consumo de cigarrillos es el factor de riesgo modificable más poderoso que contribuye a la enfermedad cerebrovascular, independiente de otros factores de riesgo. Otros factores de riesgo demostrados son la hipertensión arterial y la diabetes mellitus. Por su parte, las dislipidemias suelen ser factores de riesgo más importantes en la enfermedad coronaria que en la cerebrovascular.
De acuerdo con la Organización Panamericana de la Salud ha habido un aumento en la cantidad de casos y en la gravedad de la enfermedad cerebrovascular en las Américas, siendo mayor en América Latina y en el Caribe, donde existe menor control de los factores de riesgo.
Clasificación
La enfermedad cerebrovascular puede causar desde una aneurisma hasta una diabetes insípida. Incluyen también trastornos vasculares que afectan a los ojos y los oídos. Existen diversas formas de clasificar la enfermedad cerebrovascular. Según el tiempo de evolución de la ECV se agrupan en:
- Enfermedad cerebrovascular isquémica.
- Accidente isquémico transitorio (AIT). Es cuando los síntomas de la focalidad neurológica se recupera en menos de 24 horas sin secuelas, de inicio súbito que por lo general dura menos de 15 minutos.
- Déficit isquémico neurológico reversible (RIND). Es cuando la duración del déficit persiste por más de 24 h, pero los síntomas desaparecen en un plazo de 7 a 21 días, sin secuelas.
- Accidente cerebrovascular (ACV) establecido: el déficit neurológico de origen vascular persiste y no se modifica por más de tres semanas desde su instauración y deja secuelas.
- ACV estable: el déficit neurológico persiste sin modificaciones por 24 horas (en los casos de origen carotídeo) o 72 horas (en los casos de origen vertebrobasilares), pudiendo luego evolucionar hacia un RIND o ACV establecido.
- ACV en evolución o progresivo: la focalidad neurológica aumenta y el cuadro empeora o aparece nueva clínica en 24 a 48 horas.
- ACV con tendencia a la mejoría o secuelas mínimas: son casos con un curso regresivo de modo que la recuperación al cabo de 3 semanas es mayor al 80 %.
Lo más frecuente es dividirlos en dos grupos según el mecanismo, así suele ser de tipo isquémico, o sea por falta de sangre y se denomina enfermedad cerebrovascular isquémica o hemorrágico (derrame cerebral):
- Isquémico (85 % de los casos).
- Trombótico
- Infarto lacunar: oclusión de vasos cerebrales pequeños ocluyendo la irrigación sanguínea de un volumen pequeño de tejido cerebral.
- Infarto de un gran vaso sanguíneo
- Embólico
- Trombótico
- Hemorrágico (derrame cerebral).
- Intraparenquimatoso
- Subdural
- Epidural
- Subaracnoideo
También pueden ser clasificados en función del área en el cerebro donde ocurre el mayor daño o por el territorio vascular afectado y el curso clínico del trastorno.
Etiología
La causas más frecuentes de enfermedad cerebrovascular son la trombosis en pacientes con arteroesclerosis, la hemorragia cerebral hipertensiva, el accidente isquémico transitorio, el embolismo y la rotura de aneurismas. Las malformaciones arteriovenosas, la vasculitis y la tromboflebitis también causan con frecuencia ECV. Otras causas menos frecuentes incluyen ciertas alteraciones hematológicas como la policitemia y la púrpura trombocitopénica, los traumatismos de la arteria carótida, los aneurismas disecantes de la aorta, la hipotensión arterial sistémica y la migraña con déficit neurológico.
Fisiopatología
El flujo sanguíneo cerebral (FSC) es aproximadamente 15-20% del gasto cardíaco total, de 550-750 mL de sangre por cada kilogramo de tejido por cada minuto. La disminución o interrupción del flujo sanguíneo cerebral produce en el parénquima cerebral daño celular y funcional que empeora con el transcurrir del tiempo.
Penumbra isquémica
En el tejido cerebral donde ocurre la isquemia resultado de la disminución del FSC, se distinguen dos zonas:
- Un núcleo isquémico de isquemia intensa:
- A los 10 s de isquemia se aprecia pérdida de la actividad eléctrica neuronal por alteraciones en los potenciales de membrana notable en el EEG.
- A los 30 s se observa fallo de la bomba sodio-potasio con alteraciones en el flujo ionico y desequilibrio osmótico con pérdida de la función neuronal y edema citotóxico.
- Al cabo de 1 min. y por el predominio de la glucólisis anaeróbico, aumenta a niveles letales la concentración de ácido láctico y los mediadores de la cascada isquémica.
- Después de 5 min. se aprecian cambios irreversibles en los orgánulos intracelulares y muerte neuronal.
- Rodeando a este núcleo isquémico evoluciona la llamada penumbra isquémica donde el efecto de la disminución en el flujo sanguíneo cerebral, el cual ha descendido a niveles críticos alrededor de 15 a 20 mL/100 g/min., no ha afectado la viabilidad celular. La extensión del área de penumbra depende del mejor o peor funcionamiento de la circulación colateral.
Vulnerabilidad celular
Las neuronas más sensibles a la isquemia son las células de la corteza cerebral, del hipocampo, el cuerpo estriado y las células de Purkinje del cerebelo. De las neuroglías, se afecta primero los oligodendrocitos, los astrocitos (gliosis reactiva) y por último la microglía. Las células del endotelio vascular son las últimas en ser afectadas.
También se ha notado una menor concentración de células progenitoras endoteliales en pacientes con enfermedad cerebrovascular.
Factores de influencia
Ciertos factores participan en el daño cerebral progresivo, como el calcio, acidosis láctica, radicales libres, glutamato, el factor de adhesión plaquetaria y la descripción genética del individuo. El daño por isquemia cerebral se verá mayor o menor dependiendo también de:
- El estado del flujo sanguíneo cerebral regional.
- El tiempo que dura la oclusión vascular.
- El funcionamiento de la ciculación colateral.
- El grado de vulnerabilidad celular frente a la isquemia.
- La presencia de sustancias vasoactivas como ácidos grasos y radicales libres en la zona afectada.
- Hiperglicemia.
- Hipertermia.
- Los valores de la tensión arterial.
- El grado de hipoxia.
Cuadro clínico
La presentación clínica de la ECV se da fundamentalmente de dos formas: aguda, manifestada por el accidente cerebrovascular y la hemorragia subaracnoidea; y una forma crónica manifestada por demencia y epilepsia.
Un paciente con enfermedad cerebrovascular suele tener síntomas neurológicos como debilidad, cambios del lenguaje, visión o cambios en la audición, trastornos sensitivos, alteración del nivel de conciencia, ataxia, u otros cambios en la función motora sensorial. La enfermedad mental puede también producir trastornos de la memoria.
| ECV de circulación cerebral anterior | ECV de circulación cerebral posterior |
|---|---|
|
|
Diagnóstico
Ante la sospecha de enfermedad cerebrovascular, se necesita identificar la lesión y su ubicación y obtener información sobre el estado estructural del parénquima del cerebro y su condición hemodinámica como consecuencia de la lesión. La evaluación neuropsicológica de sujetos con daño producido por enfermedad cerebrovascular está enfocada en conocer las funciones afectadas y depende del tipo de evento. En el infarto cerebral se estudia por imágenes radiológicas los aspectos topográficos de la lesión, especialmente antes de las 24 horas del inicio del trastorno súbito. Los más utilizados son la tomografía computarizada, la resonancia magnética y el estudio del flujo sanguíneo regional cerebral.
Tratamiento
El tratamiento debe ser individualizado, según las condiciones de cada paciente y la etapa de la enfermedad cerebrovascular, sopesando los riesgos frente a los posibles beneficios. En general, hay tres etapas de tratamiento: la prevención del accidente cerebrovascular; la terapia provista inmediatamente después de la persona sufrir un accidente cerebrovascular; y la rehabilitación del paciente después de sufrir el accidente cerebrovascular.
Para la prevención de eventos cerebrovasculares, un estudio demostró que el uso de ramipril era efectivo en pacientes de alto riesgo con o sin hipertensión arterial o ECV previo. La vitamina E no parece ser efectivo en reducir el riesgo de accidente cerebrovascular fatal o no fatal.
El traslado veloz es esencial para evaluar al paciente que puede tener síntomas neurológicos como la tartamudez. La valoración de la glicemia capilar rápidamente descarta la hipoglucemia, la cual cursa con síntomas muy similares a ciertas ECV, como el accidente isquémico transitorio. Siempre se asegura una buena vía para terapia intravenosa y se interroga sobre el uso de medicamentos o drogas.
No todas las ECV cursan con depresión del sistema nervioso central, de las vías respiratorias o con compromiso cardíaco. De hecho, en algunos casos se espera que el nivel de conciencia y la exploración neurológica esté dentro de los límites normales.
Evaluación inicial
La evaluación inicial tiene por objeto excluir condiciones emergentes que pueden simular una enfermedad cerebrovascular como la hipoglucemia o convulsiones. Los signos vitales deben ser valorados sin demora y manejarlos según lo indicado. La monitorización cardíaca suele diagnosticar trastornos del ritmo cardíaco. La oximetría de pulso evalúa la presencia de hipoxia en el organismo.
Los estudios de laboratorio que con mayor frecuencia se solicitan en la sala de emergencias incluyen el hemograma, pruebas de coagulación y los niveles de electrolitos en la sangre. En todos los casos se solicita un electrocardiograma para evaluar los ritmos cardíacos o buscar evidencia de isquemia. Los pacientes pueden estar significativamente hipertensos para el momento de un accidente cerebrovascular, por lo que, a menos que haya una justificación médica específica, la presión arterial se trata en forma conservadora, hasta descartar un accidente cerebrovascular isquémico.
Terapia farmacológica
El tratamiento médico está destinado a reducir los riesgos y/o complicaciones de un accidente cerebrovascular a corto y largo plazo. El uso de antitrombóticos se indica tan pronto como se ha descartado una hemorragia intracraneal.
Las enfermedades cerebrovasculares no cardioembólicas, no hemorrágicas son tratadas con agentes antiplaquetarios, en lugar de la anticoagulación oral como tratamiento inicial. La aspirina, administrada entre 50-325 mg diarios, o combinada con dipiridamol de liberación prolongada, y el clopidogrel (75 mg diarios) son las opciones recomendadas de primera línea. La combinación de aspirina y clopidogrel, que bloquea la activación de la plaqueta por el difosfato de adenosina, puede ser superior a la aspirina sola en la reducción de riesgo de eventos cerebrovasculares isquémicos. La aspirina, en combinación con el clopidogrel, aumenta el riesgo de hemorragia y no se recomienda combinada de forma rutinaria para los pacientes con accidente isquémico transitorio.
Para casos con enfermedad cerebrovascular cardioembólico como la fibrilación auricular, prótesis de las válvulas cardíacas o prolapso de la válvula mitral, se indica la anticoagulación a largo plazo, principalmente con heparina no freccionada, obteniendo un INR de 1,5-2,5. La administración de 325 mg diarios de aspirina se recomienda para aquellos que no pueden tomar anticoagulantes orales. En casos de infarto agudo de miocardio con trombo ventricular izquierdo puede combinarse la anticoagulación oral con aspirina hasta 162 mg diarios. En pacientes con miocardiopatía dilatada también se indican anticoagulantes orales o algunos clínicos consideran iniciar la terapia antiplaquetaria.
Normalmente no se recomienda añadir agentes antiplaquetarios a la warfarina en casos con enfermedad reumática de la válvula mitral, a menos que el paciente tenga una embolia recurrente a pesar de tener un INR terapéutico. En casos de calcificación del anillo mitral se suele administrar tratamiento antiplaquetario. Los pacientes con regurgitación mitral pueden recibir warfarina o aspirina.
Cerca de un 4-28 % de los pacientes con hemorragia intracerebral presentan convulsiones, las cuales pueden ser rápidamente controladas con una benzodiazepina, como lorazepam o diazepam, acompañado de fenitoína o fosfenitoína. El uso de una terapia anticonvulsiva de manera profiláctica en todos los casos de hemorragia intracerebral es controvertido, ya que no hay ensayos controlados que han demostrado un beneficio claro.
La trombólisis con activador tisular del plasminógeno se ha definido como el tratamiento de primera línea del infarto isquémico agudo, pero debe ser administrada durante las tres horas posteriores al accidente cerebrovascular.
Control de la tensión arterial
Aunque no hay estudios controlados que definan los niveles óptimos de presión arterial en pacientes con ECV, el seguimiento de los niveles de presión arterial es importante. Se cree que la presión arterial muy elevada puede conducir a nuevas hemorragias y/o la expansión de un hematoma intracraneal. Por otra parte, la bajada súbita de una presión arterial elevada puede comprometer la perfusión cerebral.
Las dos excepciones al manejo conservador de la hipertensión arterial son posterior al uso de activador del plasminógeno tisular y ante un concomitante infarto de miocardio. El nicardipino, labetalol, esmolol, y la hidralazina son agentes que pueden ser utilizados cuando sea necesario el control de la presión arterial. No se suele usar el nitroprusiato ya que puede elevar la presión intracraneal.
La American Heart Association publica las siguientes pautas para el tratamiento de la hipertensión arterial:
- Si la presión arterial sistólica es >200 mmHg o la presión arterial media (PAM) es >150 mmHg, se considera la reducción agresiva de la presión arterial con la infusión intravenosa continua con valoraciones frecuentes de la presión arterial (cada 5 min.).
- Si la presión arterial sistólica es >180 mmHg o PAM es >130 mmHg y hay evidencia o sospecha de hipertensión intracraneal (PIC), entonces se considera la vigilancia de la PIC y se reduce la presión arterial con el uso de medicamentos por vía intravenosa de manera intermitente o continua para mantener la presión de perfusión cerebral >60-80 mmHg.
- Si la presión arterial sistólica es >180 o PAM es >130 mmHg y no hay pruebas ni sospecha de elevación de la PIC, se considera una modesta reducción de la presión arterial (PAM diana de 110 mmHg o presión arterial deseada de 160/90 mmHg) con controles de la presión arterial cada 15 minutos.
Pronóstico
La complicación más catastrófica de los diversos tipos de enfermedad cerebrovascular es la isquemia súbita e irreversible de alguna parte del cerebro, es decir, el accidente cerebrovascular, especialmente frecuente en ancianos. La severidad varía, desde la recuperación total de las funciones cerebrales y aquellas que del cerebro dependen, en menos de 24 horas, hasta la discapacidad severa y la muerte. La mortalidad por ECV isquémico en el primer mes oscila entre el 17 y 34%, mientras la del hemorrágico puede ser dos veces mayor.
Véase también
| Control de autoridades |
|
|---|
-
 Datos: Q3010352
Datos: Q3010352
-
 Multimedia: Cerebrovascular diseases / Q3010352
Multimedia: Cerebrovascular diseases / Q3010352
