Enfermedad coronaria
| Enfermedad coronaria | ||
|---|---|---|
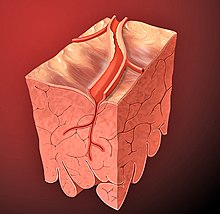
 En detalle las coronarias izquierda y derecha y sus respectivas zonas de irrigación.
| ||
| Especialidad | cardiología | |
| eMedicine | med/1568 | |
| Sinónimos | ||
| ||
La enfermedad coronaria, cardiopatía coronaria o cardiopatía isquémica es un conjunto de alteraciones cardíacas que ocurren por un desequilibrio entre el flujo sanguíneo de las arterias coronarias o flujo coronario y el requerimiento de oxígeno del músculo cardíaco o miocardio. Este desequilibrio produce una isquemia cuyos efectos son metabólicos (aumento del ácido láctico, acidosis, disminución del ATP, disminución de fosfocreatinas), mecánicos (disminución de la contractilidad del corazón, disminución de la distensibilidad de la zona isquémica, y otros) y eléctricos (modificación de potenciales de reposo y acción, inestabilidad eléctrica y los consiguientes trastornos del ritmo). Es la principal causa de muerte en la mayoría de los países desarrollados.
La principal causa de la enfermedad coronaria es el estrechamiento de las arterias coronarias que irrigan el corazón a causa de la ateroesclerosis, que básicamente consiste en la acumulación de lípidos en el lumen (ateroma) de una o más arterias coronarias principales en las cuales su revestimiento interno se encuentra inflamado crónicamente. Otras causas incluyen las embolias, la arteritis, la disección, las estenosis ostiales. También se considera el espasmo coronario o angina de Prinzmetal.
Clasificación
Tipos
Angina de pecho o angor pectoris o arteriopatía coronaria
La angina de pecho, también conocida como angor o angor pectoris, es un dolor, generalmente de carácter opresivo, localizado en el área retroesternal. El mismo es ocasionado por insuficiente aporte de sangre (oxígeno) a las células del miocardio sin llegar a provocar necrosis celular.
De acuerdo al comportamiento de la placa de ateroma, la afección pasa por diversos estados:
- Angor de reciente comienzo. Entendiendo como tal a la que ha aparecido en los últimos 30 días. Se corresponde con el crecimiento de una placa de ateroma que ha obstruido alrededor del 50 % de la luz arterial.
- Angina estable. Es aquella que apareció hace más de 30 días y no ha tenido cambios en su evolución. De acuerdo al esfuerzo que sea posible realizar sin desencadenar la aparición del angor, se distinguen cuatro grados:
- Grado I: No se produce con actividad física ordinaria, sino con un esfuerzo rápido agotador o de larga duración.
- Grado II: Se produce cuando se camina con rapidez o durante mucho tiempo, o al subir escaleras.
- Grado III: Limita de forma importante la actividad física convencional.
- Grado IV: Puede aparecer en reposo (más con cualquier actividad física).
- Angina inestable. Es aquella que ha variado su patrón habitual, haciéndose más frecuente o apareciendo con esfuerzos menores. Puede terminar en infarto agudo de miocardio.
El término pre infarto ya no es utilizado.
Angina de Prinzmetal
La angina de Prinzmetal, es un trastorno cardíaco poco frecuente, caracterizado por ciclos de angina (dolor de pecho), generalmente después de un evento estresante como la abstinencia de bebidas alcohólicas o durante la exposición al frío. Esto ocurre por la contracción de una arteria coronaria. Fue descrita en 1959 por el cardiólogo americano Myron Prinzmetal (1908-1987).
Angina Microvascular (Síndrome X)
El síndrome de la angina de pecho con arterias coronarias normales, también denominado "Síndrome X", es una entidad clínica importante que debe ser diferenciada de la enfermedad coronaria habitual. Los pacientes con dolor torácico y coronariografía normal pueden representar hasta el 10 % de los que son evaluados por sospecha clínica de angina. La causa de este síndrome no ha sido definida de manera concluyente. No obstante, se han propuesto dos teorías en este sentido: la disfunción microvascular y las alteraciones metabólicas del miocardio. Más frecuente en mujeres; la mayor parte de los pacientes sufre diversas formas de dolor torácico atípico, este cuadro suele ser intenso e incapacitante. El trastorno puede ser benigno en lo que se refiere a supervivencia, pero influye muy negativamente en la calidad de vida, en el desarrollo laboral y en el consumo de recursos sanitarios. El tratamiento se basa en fármacos con efecto antiisquémico, como nitratos, antagonistas de calcio y betabloqueantes, los cuales se ajustan de manera individualizada, ya que la respuesta al tratamiento en muy variable.
Infarto agudo de miocardio
Infarto agudo de miocardio, IAM, IMA, ataque al corazón, ataque cardíaco o infarto, hace referencia a una falta de riego sanguíneo (infarto) en una parte del corazón ("Agudo" significa súbito, "mio" músculo, y "cardio" corazón), producido por una obstrucción en una de las arterias coronarias. El infarto agudo de miocardio se produce tanto en pacientes en tratamiento por enfermedad coronaria como en aquellos que desconocían padecerla. Un infarto de miocardio es una urgencia médica por definición y se debe buscar atención médica inmediata.
El infarto de miocardio puede ser transmural o subendocárdico:
- Transmural: la necrosis isquémica afecta a todo o casi todo el espesor de la pared ventricular;
- Subendocárdico: la necrosis isquémica solo afecta el tercio o la mitad interna de la pared del ventrículo cardíaco.
Síndrome de Dressler
El síndrome de Dressler es un tipo de pericarditis que ocurre cuando ha habido daño al corazón o al pericardio, con frecuencia días o semanas después de un infarto al miocardio. Por lo general, no ocurre acompañado de una recidiva del infarto. Se ven en aproximadamente el 1% de los pacientes con infarto al miocardio.
Historia
En 1772, William Heberden, médico inglés, describió la angina de pecho. En 1812, John Warren, publicó en el primer número de la revista New England Journal of Medicine, el primer artículo de dicho número : «Observaciones sobre la angina pectoris». Sin embargo, sólo cerca del final del siglo XIX se relacionó la obstrucción de una arteria coronaria con el efecto en la disfunción cardíaca. En 1879, el patólogo Ludvig Hektoen concluyó que el infarto al miocardio es secundario a cambios escleróticos de las arterias coronarias.
Epidemiología
Factores de riesgo
Los factores de riesgo de la enfermedad coronaria se pueden clasificar en modificables o no modificables.
Factores de riesgo inmodificables
Son aquellos factores de riesgo que no se modifican cuando se interviene sobre ellos como:
- Edad: la incidencia de enfermedad coronaria aumenta progresivamente con la edad, de manera que a mayor edad mayor es el riesgo de padecer enfermedad coronaria.
- Género: los varones tienen un riesgo mayor de padecer enfermedad coronaria que las mujeres; la diferencia se hace más marcada en mujeres pre-menopáusicas en comparación con hombres de la misma edad
- Herencia: factores hereditarios
Factores de riesgo modificables
Son aquellos factores de riesgo de padecer o agravar una enfermedad coronaria que pueden ser modificados.
La incidencia de coronariopatías es mayor en pacientes con colesterol elevado: mientras mayor sea el valor de las lipoproteína de baja densidad (LDL) en el plasma sanguíneo, mayor el riesgo de la enfermedad coronaria. Los niveles altos de colesterol en la sangre se pueden disminuir con dieta, disminución de la obesidad, ejercicio físico y en la mayoría de los casos con remedios naturales.
La hipertensión arterial aumenta el riesgo de una persona de tener trastornos en las arterias coronarias, en particular a medida que la persona envejece. La tensión arterial se modifica prácticamente con las mismas medidas que para disminuir el colesterol en sangre.
Tabaco: los fumadores tienen más del 50% riesgo de enfermedad coronaria que aquellos que no fuman. El fumar aumenta los niveles de monóxido de carbono en la sangre lo que causa daño en el endotelio de los vasos sanguíneos. El tabaco también aumenta la adhesividad de las plaquetas circulantes. El abandono del hábito tabáquico siempre mejora el estado de salud.
La diabetes mellitus aumenta el riesgo de coronariopatías, especialmente en mujeres, porque la enfermedad aumenta la adhesividad de las plaquetas y aumenta el nivel de colesterol sanguíneo. Al controlar los niveles de glucemia se puede mejorar la evolución de la enfermedad coronaria.
Los anticonceptivos orales se asocian con una mayor incidencia de infartos de miocardio, especialmente en mujeres fumadoras.
Etiología
La causa de la enfermedad coronaria es la alteración de las arterias coronarias, principalmente por la arterioesclerosis, es decir el endurecimiento y engrosamiento anormal de la pared de las arterias, que tienden a obstruirse o la aterosclerosis, un tipo de arterioesclerosis que se produce por el depósito de sustancias en el interior del vaso sanguíneo en forma de placas de ateromas que reducen la luz de la arteria (área interior de la arteria), por lo que disminuyen el flujo de sangre que la arteria puede transportar al miocardio. Estas dos situaciones dificultan la llegada de la sangre a las células del corazón, que son muy sensibles a la disminución del aporte de sangre. Así, la cantidad de oxígeno que llega al corazón es insuficiente y se manifiesta la enfermedad coronaria o cardiopatía isquémica.[cita requerida]
Un estudio muestra que los pacientes con fibrosis pulmonar idiopática presentan un mayor riesgo de síndrome coronario agudo y de trombosis venosa profunda, por lo que en dichos pacientes debería determinarse la existencia de patología vascular.
Patogenia
Existen dos teorías para explicar el origen de las placas de ateroma que causan la obstrucción característica de la enfermedad coronaria.
En la primera teoría, el mecanismo está fundamentado en una respuesta del lecho vascular a la lesión. Esta teoría provee que ciertas lesiones, incluyendo la hipertensión arterial y la hipercolesterolemia, provocan estímulos que causan daño al endotelio, que es la capa que circunda las arterias. El resultado es la liberación de factores de crecimiento que causan la proliferación y crecimiento del músculo liso arterial y la migración de macrófagos a la pared vascular. Al mismo tiempo, el endotelio lesionado se vuelve permeable, admitiendo la entrada de colesterol y lípidos en su túnica íntima. Estos cambios conllevan a la aparición de la placa de ateroma, el cual compromete el diámetro de la luz de la arteria. Si la placa se agrieta o se vuelve rugosa, permite la activación de plaquetas que conlleva a la formación de trombos, empeorando la obstrucción.
Una segunda teoría, especialmente aplicable en mujeres, especula que las células del músculo liso en una placa ateroesclerótica contiene a la enzima Glucosa-6-fosfato deshidrogenasa (G6FD), lo que sugiere un origen monoclonal a estas células. Es decir, un estímulo —probablemente una lesión— produce una proliferación sostenida a partir de una sola célula, por lo que la teoría ha venido a llamarse teoría neoplásica.
Fisiopatología
La CI es un trastorno progresivo de las arterias coronarias, que acaba con el estrechamiento o la oclusión completa de las mismas. Existen múltiples causas para el estrechamiento de las arterias coronarias, pero la arterioesclerosis es la más prevalente. La arterioesclerosis afecta a las arterias de tamaño mediano que llevan sangre al corazón, al encéfalo, a los riñones y a las arterias de gran tamaño que nacen de la aorta. Las lesiones arteroescleróticas pueden adoptar formas diversas, dependiendo de su localización anatómica, de la edad de la persona, de su carga genética, del estado psicológico y del número de factores de riesgo existentes. Las paredes arteriales normales están formadas por tres capas celulares: la íntima o capa endotelial más interna; la media, o capa muscular intermedia, y la adventicia, o capa de tejido conjuntivo más externa. Existen tres elementos principales relacionados con el desarrollo de la placa ateroesclerótica y con el estrechamiento de la luz del vaso:
1.- La proliferación del músculo liso.
2.- La formación de una matriz de tejido conjuntivo compuesta por colágeno, fibras elásticas y proteoglicanos.
3.- La acumulación de lípidos.
Consecuencias de la enfermedad coronaria
La angina de pecho es una de las consecuencias clínicas de la isquemia miocárdica en donde el flujo sanguíneo de las arterias coronarias ha disminuido, produciendo una isquemia a nivel del músculo cardíaco cuando la demanda de oxígeno de este es superior al aporte, que se traduce en dolor torácico, pero que si se vuelve a llegar a un equilibrio entre aporte y demanda, esta situación revertirá. De manera que la principal característica de la angina de pecho es la precipitación del dolor con el ejercicio físico. Otros factores relacionados con un aumento de la demanda de oxígeno al miocardio pueden producir angina de pecho, incluyendo la alteración emocional o el caminar en un clima frío.
El infarto agudo de miocardio es otra consecuencia clínica de la enfermedad coronaria, donde el flujo coronario ha disminuido totalmente, por lo que los aportes de oxígeno y nutrientes a las células cesan y estas mueren, proceso llamado necrosis, por lo que esta situación es irreversible y el tejido muerto o necrosado ya no se recupera, sino que se crea un tejido cicatrizal y afuncional. Un infarto puede aparecer por obstrucción de la arteria por un trombo o por espasmo de la arteria. Además del dolor de pecho, un infarto suele aparecer acompañado de náuseas, vómitos, sudoración profusa y dificultad para respirar.
Aproximadamente un tercio de los pacientes con enfermedad coronaria progresan a una muerte súbita sin antecedentes de angina de pecho ni de infarto de miocardio previo. La mayoría de los casos se deben a trastornos del ritmo cardíaco a nivel ventricular.
Cuadro clínico
Estas se pueden agrupar en cuatro grandes grupos o categorías, las cuales son:
Angina de pecho: en donde la obstrucción del riego arterial no es lo suficientemente persistente como para causar muerte del tejido muscular cardíaco; hay tres tipos que son la angina estable, la de prinzmetal y la inestable.
Infarto del miocardio: en este caso la obstrucción del riego arterial es lo suficientemente duradera o persistente como para causar necrosis tisular isquémica del miocardio.
Cardiopatía isquémica crónica: son pacientes que generalmente han sufrido uno o más ataques cardíacos y han sobrevivido a ellos, pero continúan teniendo problemas cardíacos debido a que la parte del miocardio que no se infartó, se hipertrofia para suplir las necesidades del organismo y esto a su vez causa un aumento en la demanda cardíaca debido al aumento de tamaño y de los componentes estructurales de las células cardíacas (hipertrofia), trayendo más problemas porque no se podrá suplir adecuadamente al corazón debido a la obstrucción coronaria. Estos pacientes constituyen el 50 % de los que reciben trasplantes cardíacos (Robbins y Cotran Patología Estructural y Funcional 7.ª edición, Kumar, Abbas y Fausto).
Muerte súbita cardíaca: Es el paro cardíaco en el cual se presentaron síntomas en una hora antes de la muerte, o no se presentaron nunca. Causas: aterosclerosis coronaria, estenosis aórtica, hipertensión sistémica, comúnmente arritmias letales (asistólicas y fibrilación ventricular) y síndrome de Romano-Ward.
Véase también
|
Enfermedades cardíacas
| |
|---|---|
| Enfermedades cardíacas congénitas | |
| Enfermedad coronaria | |
| Enfermedades del endocardio y valvulopatías | |
| Enfermedades del miocardio | |
| Enfermedades del pericardio | |
| Afecciones del sistema de conducción eléctrica del corazón |
Síndrome del nodo enfermo • Bloqueo auriculoventricular • Bloqueo de rama derecha • Bloqueo de rama izquierda • Síndrome de Wolff-Parkinson-White • Extrasístole supraventricular • Taquicardia paroxística • Taquicardia supraventricular • Flutter auricular • Fibrilación (Fibrilación auricular, Fibrilación ventricular) |
| Control de autoridades |
|
|---|
-
 Datos: Q10260689
Datos: Q10260689