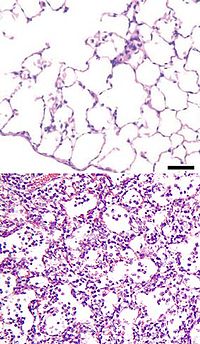
Neumonía adquirida en la comunidad
| NEUMONÍA | ||||||
| ||||||
| Neumonías infecciosas | ||||||
| ||||||
| Neumonías causadas por agentes infecciosos o no infecciosos | ||||||
| Neumonías no infecciosas | ||||||
La neumonía adquirida en la comunidad (NAC) es una enfermedad infecciosa que afecta a los pulmones, específicamente en individuos quienes no hayan sido recientemente hospitalizados. La neumonía adquirida en la comunidad es un tipo de neumonía y afecta a personas de todas las edades. La NAC ocurre en todo el mundo y es una de las principales causas de enfermedad y mortalidad. Por lo general se adquiere este tipo de neumonía al inhalar o aspirar microorganismos patógenos como las bacterias, virus, hongos y parásitos adquiridos fuera del ambiente hospitalario.
Los pacientes con neumonía adquirida en la comunidad suelen presentar tos, fiebre, escalofríos, fatiga, dificultad para respirar, y dolor en el pecho. La NAC, es diagnosticada con el cuadro clínico y el examen físico. La radiología y exámenes de laboratorio, como el cultivo de esputo, son a menudo usados para complementar el diagnóstico clínico.
Una persona que presenta síntomas de neumonía adquirida en la comunidad, puede requerir hospitalización, en especial si por juicio médico el paciente tiene factores que eleven su riesgo de morir. Algunos de esos factores de riesgo incluyen tener una edad mayor de 65 años, tener otras enfermedades de base incluyendo trastornos del corazón y diabetes mellitus o estar inmunosuprimido como en el caso de pacientes con VIH o lupus eritematoso sistémico.
Las guías de consenso de varias organizaciones recomiendan el tratamiento empírico con antibióticos macrólidos, fluoroquinolonas, o doxiciclina. Los pacientes hospitalizados deben tener sus antibióticos rotados a la vía oral una vez presenten mejora de los síntomas, permanecen sin fiebre, y son capaces de tolerar los medicamentos por vía oral. Algunas formas de NAC pueden ser prevenidas con la vacunación infantil.
Epidemiología
La neumonía adquirida en la comunidad afecta a personas de todas las edades, aunque las cifras más elevadas se observan en los niños de muy corta edad y en los ancianos, en especial en los meses de invierno. La tasa global varía entre 8 y 15 casos por cada 1000 personas cada año y tiende a ser más frecuente en hombres, personas de la raza negra y en quienes poseen factores de riesgo, tales como el tabaquismo y el alcoholismo, diabetes, asma, insuficiencia cardíaca, enfermedad pulmonar obstructiva crónica, cáncer, enfermedad de Alzheimer, fibrosis quística y enfisema así como sujetos inmunosurpimidos, como quienes estén infectados con VIH en quienes el riesgo es unas 40 veces mayor que en otros de su misma edad que no están infectados con el virus. La entidad clínica en la que se combina el alcoholismo, leucopenia y sepsis por neumococos conlleva una tasa bruta de mortalidad de 80%. La Organización Mundial de la Salud reporta que el promedio de defunciones en países en vías de desarrollo es cercano a 700.000 personas cada año, y que uno de cada tres muertes neonatales se deben a neumonía. El riesgo de contraer neumonía comunitaria también se ve fuertemente ligado a la prevalencia de la enfermedad en el ambiente que se presenta, por ejemplo, se ve disminuida su incidencia en pacientes jóvenes con fácil acceso a buena atención médica primaria, mientras que se ve considerablemente aumentada en poblaciones con un pobre acceso a servicios de atención médica. Es más frecuente ver neumonías comunitarias durante los meses de invierno que en otras épocas del año.
Patología
El cuadro clínico de una neumonía adquirida en la comunidad (NAC) resulta tanto de la invasión y daño directo de los microorganismos, así como de la respuesta del sistema inmune del hospedador ante la infección. Los mecanismos de la infección varían entre los diferentes microorganismos, y la respuesta inmune es también diferente entre un individuo y el otro. Incluso cepas de microorganismos dentro de una especie dada, originan tasas de morbilidad y mortalidad variables, siendo máxima en infecciones por P. aeruginosa, Klebsiella, E. coli, S. aureus y Acinetobacter. Un serotipo de neumococo o estafilococo puede producir una cifra mayor de mortalidad que las otras, etcétera.
- Virus
- Típicamente, los virus llegan a los pulmones en gotas, entrando por la boca o nariz durante cada inhalación. Una vez en las vías respiratorias, los virus invaden las células que revisten el trayecto y los alvéolos. Esta invasión con frecuencia conlleva a la muerte celular de manera directa por el virus o por autodestrucción de la célula misma, un proceso llamado apoptosis. Un daño mayor a la arquitectura pulmonar ocurre cuando el sistema inmune responde a la infección. Las glóbulos blancos, en especial los linfocitos son responsables de la activación de una variedad de moléculas llamadas citoquinas, que causan la salida de fluido hacia el alvéolo. Esta combinación de muerte celular y de llenado alveolar con líquido interrumpe el transporte de gases hacia el torrente sanguíneo y viceversa. Los virus son capaces también de causar daño a otros órganos y tejidos, por lo que una infección viral puede acompañarse de trastornos de diversas funciones corporales. Adicionalmente, los virus hacen que el cuerpo se vuelva susceptible a infecciones bacterianas, por lo que una neumonía viral adquirida en la comunidad puede verse complicada con una neumonía bacteriana.
- Bacterias y hongos
- Las bacterias y los hongos también entran por vía inhalatoria, aunque pueden llegar a los pulmones por vía sanguínea si hay otras regiones del cuerpo que están infectadas. A menudo, las bacterias habitan normalmente las vías respiratorias altas y están siendo constantemente inhaladas al alvéolo pulmonar. Una vez en el alvéolo, las bacterias y hongos viajan a los espacios entre las células y entre un alvéolo y el otro por medio de poros interconectantes. La invasión activa a que el sistema inmune responda enviando glóbulos blancos responsables de atacar a los microorganismos. Los neutrófilos envuelven y destruyen a los organismos ofensores pero a la vez liberan citoquinas que resultan en la activación general, no solo localizada, del sistema inmune. Ello resulta en la aparición de fiebre, escalofríos y fatiga que son síntomas frecuentes de una NAC. Si las bacterias u hongos salen del pulmón hacia la circulación sistémica, puede iniciarse una enfermedad severa llamada shock séptico, en el que la presión sanguínea se reduce a tal punto que causa daños a múltiples regiones del cuerpo, incluyendo el cerebro, riñón y el corazón.
- Parásitos
- Hay una variedad de parásitos que afectan a los pulmones. En general estos parásitos entran al cuerpo por la piel o al ser tragados. Una vez en el cuerpo, los parásitos viajan a los pulmones, frecuentemente por la sangre, aunque pueden hacerlo por otras vías, algunas de ellas invasivas, dañando en su paso a varios órganos. En los pulmones, son responsables de una combinación similar a la bacteriana, de destrucción celular y daño inmune, lo que causa un trastorno en el transporte de oxígeno.
Etiología
Se han identificado más de 100 microorganismos que causan neumonía adquirida en la comunidad. Los más frecuentes difieren entre diferentes grupos de personas. Los recién nacidos, niños y adultos tienen riesgos de diferentes espectros de microorganismos infecciosos.
Lactante
Estos pueden adquirir infecciones pulmonares antes de nacer bien sea al respirar líquido amniótico infectado o por una infección transmitida por la madre a través de la placenta. El recién nacido puede inhalar o aspirar líquido del canal vaginal durante el parto. La infección más importante en neonatos es la causada por la bacterias Streptococcus agalactiae, también llamado Streptococcus de Grupo B (GBS) causante de un 50% de los casos de neumonía adquirida en la comunidad durante la primera semana de vida. Otras causas bacterianas en el período neonatal incluyen la bacteria Listeria monocytogenes y la tuberculosis. Los virus pueden ser transferidos de la madre a su bebé, tal es el caso del virus del herpes simple que es la más frecuente y la más mortal. El adenovirus, el virus de la parotiditis, y el enterovirus pueden también causar esta enfermedad.
En niños mayores, la NAC refleja una exposición más prolongada a los microorganismos. Las más frecuentes son causadas por bacterias: Streptococcus pneumoniae, Escherichia coli, Klebsiella pneumoniae, Moraxella catarrhalis, y Staphylococcus aureus. Una forma muy única de NAC en este grupo etario es la causada por la bacteria Chlamydia trachomatis, adquirido durante el parto pero no causa neumonía sino hasta un mes después. Algunos virus comunes incluyen el virus sincitial respiratorio—una causa muy frecuente de enfermedad y hospitalización—, metaneumovirus, adenovirus, parainfluenza, influenza, y rhinovirus. Los hongos y parásitos no son frecuentes causas de neumonía en niños sanos, aunque es posible que el sífilis de origen materno cause neumonía en este grupo de edades.
Escolares
La mayoría de los casos, los niños escolares y pre-escolares tienen un riesgo muy similar al de los adultos de contraer NAC. En escolares, a diferencia de niños menores de 5 años, y en adolescentes, la neumonía adquirida en la comunidad es causada principalmente por los microorganismos Mycoplasma pneumoniae y Chlamydophila pneumoniae.
Adultos
Varios grupos importantes de microorganismos causan NAC en personas con ciertos factores de riesgo. El identificar esos factores de riesgo asociados a uno o varios microorganismos en particular es importante para escoger el tratamiento correcto.
- Virus
- Los virus causan un 20% de los casos de NAC, las más frecuentes son los virus de la influenza, parainfluenza, virus sincitial respiratorio, metapneumovirus, y el adenovirus. Otros virus menos comunes incluyen la varicela, SARS, gripe aviar, y el hantavirus.
- Organismos atípicos
- Los organismos menos frecuentes causantes de neumonía se conocen como bacterias atípicas e incluyen al Mycoplasma pneumoniae Chlamydophila pneumoniae' y la' Legionella pneumophila. Estos organismos han sido descubiertos recientemente a comienzos del siglo XX y tienden a ser más difíciles de cultivar y de que respondan a los diferentes antibióticos.
- Streptococcus pneumoniae
- El Streptococcus pneumoniae es una causa bacteriana muy frecuente de neumonía, causando cerca del 50% de los casos de NAC que requieren hospitalización. Antes del desarrollo de vacunas y antibióticos, era una de las causas principales de mortalidad en el mundo. Por lo general es un organismo muy sensible a la penicilina aunque a partir de los años 1970 se comenzó a ver la aparición de resistencia a múltiples antibióticos. Hoy en día es común ver Streptococcus pneumoniae resistentes a drogas, algunos reportando una incidencia de hasta 20% de las cepas aisladas en infecciones. Los adultos en mayor riesgo de infección por un organismo resistentes son mayores de 65 años, están expuestos a centros de cuidados infantiles, son alcohólicos o tienen una enfermedad de base crónica y que hayan recibido tratamiento reciente con antibióticos.
- Hemophilus influenzae
- El Haemophilus influenzae es otra bacteria que con frecuencia causa neumonía adquirida en la comunidad. Se descubrió en el año 1892, creyendo inicialmente de que se trataba de la causa de influenza porque a menudo causa infecciones en personas que hayan tenido daño pulmonar por razón de una neumonía viral.
- Bacteria entérica gram negativa
- Las bacterias intestinales gram negativas, tales como el Escherichia coli y la Klebsiella pneumoniae son un grupo de organismos que normalmente habitan el intestino humano. Los adultos con mayor riesgo de contraer una de estas bacterias incluyen a los que residen en ancianatos, los que tienen cardiopatías severas o enfermedades pulmonares y quienes hayan recientemente tenido tratamiento con antibióticos.
- Pseudomonas aeruginosa
- Pseudomonas aeruginosa es una causa común de neumonía comunitaria y tiende a ser difícil de tratar y curar. Los individuos con malnutrición, con la enfermedad pulmonar bronquiectasis, los que reciban corticosteroides o que hayan recibido antibióticos fuertes deben ser tratados inicialmente con antibióticos eficaces para el P. aeruginosa. Es también un organismo frecuente en pacientes granulocitopénicos, es decir, que tengan un recuento bajo de glóbulos blancos granulocíticos.
La neumonía constituye una importante fuente de morbilidad, a pesar del avance de medidas siguen exhibiendo una alta letalidad, causando la muerte especialmente en niños y ancianos.
Cuadro clínico
Los síntomas de una neumonía dependen de la extensión de la enfermedad—es decir, puede ser leve o grave y empezar de manera repentina o puede durar tiempo en instalarse—y del microorganismo causal, por lo general, incluyen:
- Dificultad respiratoria y dolorosa.
- Tos productiva de esputo verdoso o amarillento.
- Fiebre, por lo general elevada, acompañada de sudoración y escalofríos.
- Dolor punzante de pecho.
Los síntomas menos comunes que acompañan a una neumonía son:
- Tos sanguinolenta.
- Dolor de cabeza (incluyendo migrañas).
- Pérdida de apetito.
- Fatiga, ocasionalmente excesiva.
- Cianosis.
- Náuseas.
- Vómitos.
- Diarrea.
- Dolor en las articulaciones.
- Dolor en los músculos.
Las manifestaciones de la neumonía, como ocurre con otras enfermedades, pueden no resultar típicas en ciertos individuos. Por ejemplo, algunos pacientes, especialmente ancianos, han manifestado tener confusión, caídas, hipotermia, somnolencia, ictericia y dificultad para comer. Los niños pueden mostrar aleteo nasal y pausas respiratorias moderadas a severas y evidencias de deshidratación. Los niños menores de 5 años principalmente tienen signos y síntomas, tales como respiración rápida: [2] (menor de dos meses, 60 o más respiraciones por minuto, de 2 m a 11 m 50 o más respiraciones por minuto, de 1 año a 4 años 40 o más respiraciones por minuto), además la presencia de tirajes indica que estamos frente a una neumonia grave.GuiaPractica NeumoMBacteriana.
Durante el examen físico, el paciente con neumonía puede presentar frecuencia respiratoria elevada, cierta matidez torácica a la percusión, el murmullo que se ausculta normalmente en el pulmón se acompaña de ruidos adicionales como sibilantes o estertores crepitantes, la voz del enfermo tiene sonidos peculiares a la auscultación: egofonía—una resonancia que recuerda el balido de una cabra—, pectoriloquia—que son sonidos aumentados— cuando la persona habla o pectoriloquia áfona, cuando la persona susurra y, ocasionalmente, el roce pleural.
En un estudio se demostró la relación que existe entre la frecuencia cardíaca, la temperatura corporal y la frecuencia respiratoria con la posibilidad de mostrar neumonía, pues quienes tenían menos de 100 latidos por minuto, una temperatura menor de 37.8 °C y una frecuencia respiratoria de 20 respiraciones por minuto tuvieron una probabilidad 5 veces menor de mostrar neumonía en comparación con aquells quienes rebasaron estos parámetros anormales. En niños menores de 5 años, la taquipnea o rápida frecuencia respiratoria es el signo de mayor sensibilidad y especificidad para la neumonía, generalmente asociado a hipoxia o falta de oxígeno.
Diagnóstico

Los individuos con signos o síntomas de neumonía deben ser evaluados por un profesional de la salud especializado. El examen físico mostrará cambios patológicos, tales como hiperventilación, hipotensión arterial, taquicardia y cambios en el porcentaje o presión de oxígeno en la sangre. Por medio de la palpación y la percusión se pueden identificar regiones en el pulmón que carecen de la resonancia clásica del tórax, como sería el caso de áreas con fluidos denominados consolidación.
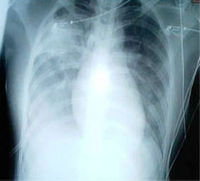
La radiografía del tórax, exámenes de sangre y de esputo en busca de microorganismos infecciosos y otras pruebas de sangre se usan con mucha frecuencia para el diagnóstico de individuos en quienes se sospecha una neumonía. Todos los pacientes con neumonía adquirida en la comunidad deberían tener el oxígeno sanguíneo monitorizado por alguna forma no invasiva de oximetría. Ello ayuda a determinar la función pulmonar en relación con la perfusión sanguínea. En algunos casos se requerirá tomar gases arteriales con ese fin. El conteo de una hematología completa revela la cantidad de glóbulos rojos y si el paciente tiene o no anemia. Es posible que muchos de estos valores, incluyendo la radiografía, salgan normales. Por ello ciertos grupos y organizaciones de salud, como la Sociedad Británica de Tórax no recomienda el uso rutinario de radiografía de tórax en el manejo ambulatorio de pacientes con neumonía. Igualmente, existe un número de enfermedades que se parecen mucho a los resultados de una neumonía, tales como una insuficiencia cardíaca congestiva u otros tipos de daños pulmonares. La radiografía y otros estudios de imagenología permiten confirmar el diagnóstico clínico de una neumonía y diferenciarla de otras patologías respiratorias y cardíacas.
Diagnóstico diferencial
La neumonía debe ser diagnosticada descartando la presencia de otras enfermedades con síntomas y paraclínicos similares, tales como la tuberculosis, la insuficiencia cardíaca congestiva, el tromboembolismo pulmonar, atelectasias, neumonitis alérgica, daño pulmonar por fármacos y/o radioterapia, cáncer de pulmón, sarcoidosis y otras.
Tratamiento
La neumonía adquirida en la comunidad es la única infección respiratoria aguda en la que el retraso en el tratamiento se ve asociado a un incremento en los riesgos de complicaciones y muerte. La neumonía adquirida en la comunidad es tratada con la administración de antibióticos que sean efectivos en eliminar a los micoorganismos causales, así como con el manejo de complicaciones de la infección. A menudo no se es posible identificar a un microorganismo y por razón de que la identificación de algunos patógenos puede demorar varios días, puede que haya un retraso en la identidad exacta de la etiología. En esos casos, se considera los factores de riesgo del enfermo y se escoge un tratamiento antibiótico empírico. Otras consideraciones incluyen el cuadro clínico y el estado de salud del paciente. Algunos tienden a mejorar con rapidez administrando medicamentos por vía oral, mientras que otros requerirán ser hospitalizados y recibir tratamiento por vía intravenosa y, posiblemente, bajo el monitoreo de una Unidad de Cuidados Intensivos. Por lo general, el tratamiento varía dependiendo de la edad y la condición del paciente, por ejemplo, en niños mayores y adultos se incluyen a las bacterias atípicas—antibióticos como los macrólidos tal como la azitromicina o claritromicina, o bien las fluoroquinolonas como levofloxacino pueden ser usados como sustitutos. Otro tratamiento muy efectivo es suministrar dos antibióticos al mismo tiempo (amoxicilina con ácido clavulanico 1 mg y claritromicina 500) 1 de cada uno cada doce horas y 8 nebulizaciones[cita requerida] diarias 4 con salbutamol y 4 normales, las nebulizaciones deben ser por los primeros 7 días y los antibióticos durante 10 días, este tratamiento se realiza luego de 7 días en tratamiento sin ver resultados positivos.[cita requerida]
Recién nacidos
La mayoría de los neonatos y lactantes con NAC deben ser hospitalizados y tratados con antibióticos. Estos antibióticos deben incluir cobertura para el Streptococcus agalactiae, Listeria monocytogenes, y Escherichia coli. Si la causa es el virus del herpes simple, se debe administrar aciclovir intravenosa por 21 días.
Niños
El tratamiento de preescolares y escolares con neumonía comunitaria depende de la edad, el peso y la severidad del niño. Aquellos menores de 5 años no tienden a recibir tratamiento para cubrir las bacterias atípicas. Si no se requiere la hospitalización del niño, se administra amoxicilina por 7 días. Sin embargo, debido a la prevalencia de bacterias resistentes, el uso de otros agentes como la cefpodoxima se volverán más usados. Los niños que sean hospitalizados deben recibir ampicilina intravenosa, ceftriaxona o cefotaxima.
Adultos
El manejo de la NAC en adultos está basado en el tipo de organismo causal de la infección:
- Pacientes sanos ambulatorios sin factores de riesgo
- Este grupo, el más numeroso de todos, se compone de personas saludables sin riesgos de tener un organismo resistente, bacteria intestinal Gram negativa, Pseudomonas u otras causas menos frecuentes de NAC. Los principales organismos en este grupo incluyen virus, bacterias atípicas, Streptococcus pneumoniae sensible a la penicilina, y Hemophilus influenzae. El manejo recomendado es con un antibiótico macrólido como azitromicina o claritromicina por 7-10 días. La doxiciclina es también administrado en este grupo de pacientes, por 10 días.
- Pacientes ambulatorios con factores de riesgo u otras enfermedades
- Este es un grupo que no requiere hospitalización y sus miembros tienen otras enfermedades o problemas de salud como una enfisema o insuficiencia cardíaca o bien tienen un alto riesgo de ser infectado por un organismo resistente a los antibióticos o intestinales Gram negativos o algún otro factor en su comunidad. Para ellos, el tratamiento es con una fluoroquinolona activa en contra del Streptococcus pneumoniae, tal como el levofloxacino o un antibiótico beta-lactámico como la cefpodoxima, cefuroxima, amoxicilina o coamoxiclav, más doxiciclina o un macrólido como azitromicina o claritromicina por 7-10 días.
- Individuos hospitalizados sin riesgo por Pseudomonas
- Este es un grupo que requiere hospitalización y antibióticos intravenosos. El tratamiento es con una fluoroquinolona activa en contra del Streptococcus pneumoniae, tal como el levofloxacino o un antibiótico beta-lactámico como la cefotaxima o ceftriaxona o una alta dosis de ampicilina más un macrólido intavenoso (azitromicina o claritromicina) por 7-10 días.
- Individuos en cuidados intensivos con riesgo para Pseudomonas
- Los pacientes en UCI con riesgo de infección con Pseudomonas aeruginosa requieren la administración de antibióticos específicos que puedan erradicar esta difícil bacteria. Un posible régimen incluyen un beta-lactámico anti-pseudomonas como cefepima, imipenem, meropenem o piperacilina-tazobactam, más una fluoroquinolona anti-pseudomonas intravenosa como el levofloxacino. Otra terapia recomendada es un beta-lactámico como los ya descritos más un aminoglucósido intravenoso como la gentamicina o tobramicina, más un macrólido como la azitromicina o la fluoroquinolona no-pseudomona ciprofloxacina.
Hospitalización
En general, la decisión de una hospitalización está basado en reglas de predicción clínicas, tales como el índice de severidad de la neumonía, entre otras. Algunos factores que aumentan el requerimiento de hospitalización incluyen la edad mayor de 65 años, una enfermedad de base crónica, una frecuencia respiratoria mayor a 30 por minuto, una presión arterial sistólica menor de 90 mmHg, taquicardia mayor de 125 latidos por minuto, una temperatura corporal menor de 35 °C o mayor de 40 °C, confusión y evidencia de infecciones fuera del pulmón. Los valores de laboratorio que aumentan la necesidad de hospitalización incluyen una tensión arterial de oxígeno menor de 60 mmHg, dióxido de carbono mayor de 50 mmHg o un pH menor de 7,35 respirando aire ambiental, un hematocrito menor del 30%, creatinina mayor de 1,2 mg/dl, o una urea nitrogenada mayor de 20 mg/dl, conteo de leucocitos menor de 4 × 109/L o mayor de 30 × 109/L; y un conteo absoluto de neutrófilos menor de 1 × 109/L. La necesidad de hospitalización también aumenta si en la radiografía se muestra que más de un lóbulo pulmonar está afectado, la presencia de cavitación o de derrame pleural.
Pronóstico
La Sociedad Británica de Tórax sugiere que la combinación de ciertos signos clínicos aumenta la tasa de mortalidad en pacientes con neumonía: necesidad de ventilación mecánica, de vasopresores por más de 4 horas, hipotensión sistólica (<90 mmHg), una PaO2/FIO2 menor de 250 y ataque multilobar. De tal modo que, si no se detectan estos signos, la tasa de mortalidad será de 2.4%; con uno de los signos comentados, la tasa será de 8%; con dos signos, de 23%; al aparecer tres signos, de 33%, y con los cuatro signos, de 83%.
Los pacientes del grupo ambulatorio que son por lo demás saludables, tienden a recuperarse de una neumonía comunitaria con el tratamiento correcto al cabo de 4-5 días hasta 2 semanas. Un pequeño número de ellos, generalmente no mayor al 4% empeorarán a tal punto de tener que ser hospitalizados.
Los pacientes hospitalizados, por lo general, se recuperan al cabo de 3 días a una semana. Sin embargo, la tasa de mortalidad por neumonía en pacientes hospitalizados es cercano al 8%. Las complicaciones más frecuentes ocurren en la población de ancianos hospitalizados, incluyendo insuficiencia respiratoria o cardíaca congestiva, choque, trastornos del ritmo cardíaco, infarto de miocardio, hemorragia gastrointestinal e insuficiencia renal.
Prevención
Adicional al tratamiento de cualquier enfermedad de base que pueda aumentar el riesgo de un individuo a contraer una neumonía comunitaria, existen varias maneras de prevenir una NAC. El abandonar el hábito de fumar es importante no solo para el tratamiento sino para el tratamiento de cualquier enfermedad pulmonar porque, entre otras razones, el humo del cigarrillo interfiere con muchos aspectos de la defensa natural inmunitaria del individuo.
La inmunización es una elemento preventivo importante, tanto para niños como adultos. La vacunación en contra del Haemophilus influenzae y el Streptococcus pneumoniae en el primer año de vida han reducido grandemente la incidencia de neumonía adquirida en la comunidad entre los niños. También está disponible en el mercado una vacuna para adultos en contra de Streptococcus pneumoniae y se recomienda para todo individuo sano mayor de 65 años de edad y adultos de cualquier edad con enfisema, insuficiencia cardíaca, diabetes mellitus, cirrosis hepática, alcoholismo, o quienes hayan perdido el bazo. Se requiere una dosis de repetición al cabo de 5 a 10 años después de la dosis inicial.
Las vacunas en contra de la influenza deben ser dadas cada año al mismo grupo de individuos que la vacuna para el Streptococcus pneumoniae. Los trabajadores y profesionales de la salud, los residentes de ancianatos y mujeres en estado deberían también recibir la vacuna. Cuando ocurra un brote de influenza, ciertos medicamentos como la amantadina, rimantadina, zanamivir, y oseltamivir tienen buenos resultados previniendo la aparición de la enfermedad viral, así como una complicación neumónica.
Enlaces externos
- Sonidos pulmonares auscultables (descripción en inglés) por The Auscultation Assistant.
- Recent changes in the management of community acquired pneumonia in adults. En BMJ 2008;336:1429-1433 (21 June), doi:10.1136/bmj.a285. Es una revisión de los cambios en las guías de manejo de la neumonía adquirida en la comunidad en los 2 últimos años. En inglés.